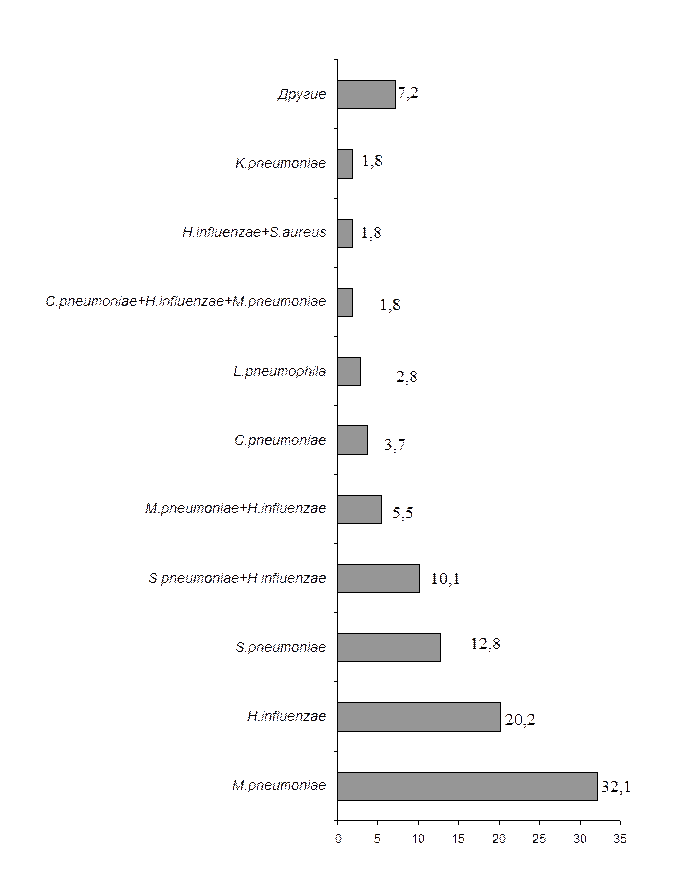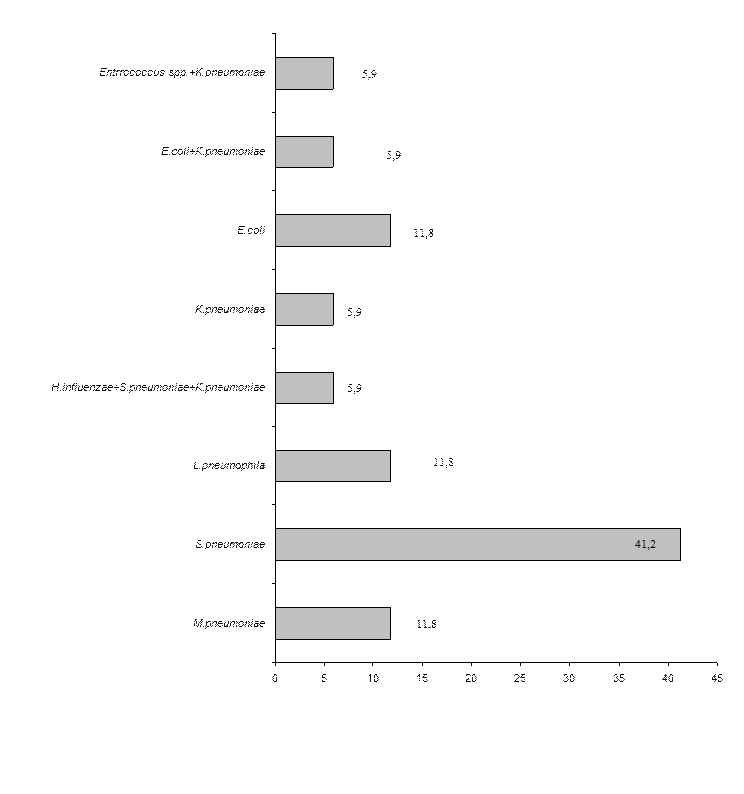|
|
|
Архитектура Астрономия Аудит Биология Ботаника Бухгалтерский учёт Войное дело Генетика География Геология Дизайн Искусство История Кино Кулинария Культура Литература Математика Медицина Металлургия Мифология Музыка Психология Религия Спорт Строительство Техника Транспорт Туризм Усадьба Физика Фотография Химия Экология Электричество Электроника Энергетика |
Категории доказательства для обоснования применения в клинических рекомендацияхСтр 1 из 16Следующая ⇒
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ, ЛЕЧЕНИЮ И ПРОФИЛАКТИКЕ
Пособие для врачей
Москва, 2010 г. Коллектив авторов: Чучалин А.Г. Академик РАМН, профессор, директор НИИ пульмонологии Федерального медико-биологического агентства России, главный терапевт Минздравсоцразвития РФ Синопальников А.И. Заслуженный врач РФ, д.м.н., профессор, заведующий кафедрой пульмонологии Государственного института усовершенствования врачей Министерства обороны РФ Козлов Р.С. Д.м.н., профессор, директор НИИ антимикробной химиотерапии Смоленской государственной медицинской академии Тюрин И.Е. Д.м.н. профессор, заведующий кафедрой лучевой диагностики и медицинской физики Российской медицинской академии последипломного образования, главный специалист по лучевой диагностике Минздравсоцразвития РФ Рачина С.А. К.м.н., ассистент кафедры клинической фармакологии Смоленской государственной медицинской академии
Список использованных сокращений: АМП антимикробный препарат АБТ антибактериальный препарат ВП внебольничная пневмония ИБС ишемическая болезнь сердца КИ клиническое исследование ЛС лекарственное средство ЛФ лекарственная форма НПВС нестероидное противовоспалительное средство ОИТ отделение интенсивной терапии ПРП пенициллинорезистентный S.pneumoniae ХОБЛ хроническая обструктивная болезнь легких
Список сокращений микроорганизмов B. cepacia - Burkholderia cepacia Candida spp. - род Candida C. pneumoniae - Chlamydophila pneumoniae Chlamydophila spp. - род Chlamydophila Enterobacteriaceae - семейство Enterobacteriaceae Enterococcus spp. - род Enterococcus H. influenzae - Haemophilus influenzae K. pneumoniae - Klebsiella pneumoniae Klebsiella spp. - род Klebsiella L. pneumophila - Legionella pneumophila Legionella spp. - род Legionella M. catarrhalis - Moraxella catarrhalis M. pneumoniae - pneumoniae MSSA – метициллиночувствительный Staphylococcus aureus Neisseria spp. - род Neisseria P. aeruginosa - Pseudomonas aeruginosa S. aureus - Staphylococcus aureus Staphylococcus spp. - род Staphylococcus S. pneumoniae - Streptococcus pneumoniae S. pyogenes - Streptococcus pyogenes ВВЕДЕНИЕ
Внебольничная пневмония (ВП) относится к наиболее частым заболеваниям у человека и является одной из ведущих причин смерти от инфекционных болезней. К настоящему времени накоплено достаточно данных для выработки национальных рекомендаций по ведению больных с ВП. Основная цель клинических рекомендаций – улучшение диагностики и качества лечения больных с ВП в амбулаторной практике и стационаре. Разработанные рекомендации адресованы, прежде всего, врачам-терапевтам и пульмонологам поликлиник и стационаров, реаниматологам, клиническим фармакологам, преподавателям медицинских ВУЗов, а также могут представлять интерес для врачей других специальностей. Клинические рекомендации могут служить основой разработки стандартов оказания медицинской помощи на федеральном и региональном уровнях. В практических рекомендациях основное внимание уделено вопросам диагностики и антибактериальной терапии ВП у взрослых. В то же время за рамками рекомендаций оказались такие важные проблемы как ВП у пациентов с тяжелыми дефектами иммунитета (ВИЧ-инфекция, онкологические заболевания и др.), восстановительное лечение и реабилитация больных, перенесших ВП и др., которые, по мнению авторов, должны быть предметом отдельного обсуждения. Авторы рекомендаций сделали попытку критически оценить обоснованность различных подходов к диагностике и лечению ВП с позиций доказательной медицины. С этой целью все представленные рекомендации были классифицированы в соответствии с уровнем доказательности. Данный подход выглядит строго обоснованным для разработки алгоритма по диагностике и обследованию пациентов с ВП. Вместе с тем возникли некоторые проблемы с определением уровней доказательности рекомендаций по антибактериальной терапии. Очень сложно корректно применить деление на уровни доказательности в отношении выбора антибиотиков. Это связано с тем, что большинство рандомизированных клинических исследований антибиотиков проводятся до начала их широкого применения, когда уровень резистентности к ним минимальный. Кроме того, следует учитывать региональные особенности резистентности. Поэтому не всегда возможно распространять на Россию данные исследований, проведенных в других странах. Авторам представляется, что рекомендации по выбору антибиотиков должны основываться на мнении экспертов (категория доказательств D), но учитывать локальные данные об уровне антибиотикорезистентности. Настоящие рекомендации является результатом согласованного мнения экспертов, выработанного на основании тщательного анализа всех опубликованных за последние 15 лет исследований в этой области в отечественной и зарубежной литературе, включая многочисленные зарубежные рекомендации по ведению взрослых пациентов с ВП – рекомендации Британского торакального общества (BTS, 2004, 2009 гг.), Европейского респираторного общества (ERS, 2005 г.), согласительные рекомендации Американского общества инфекционных болезней и Американского торакального общества (IDSA/ATS, 2007 г.). Первое издание согласительных национальных рекомендаций по ведению взрослых пациентов с ВП, подготовленное экспертами Российского респираторного общества, Межрегиональной ассоциации по клинической микробиологии и антимикробной химиотерапии (МАКМАХ) и Альянса клинических химиотерапевтов и микробиологов, вышло в свет в 2003 г. Однако авторы рекомендаций отчетливо осознавали, что в силу стремительно меняющихся представлений о ВП (углубление и расширение современных представлений об эпидемиологии респираторных инфекций, появление новых методов диагностики и др.), необходимо регулярного пересматривать и обновлять этот документ. Второе издание, опубликованное в 2006 г., включало более подробное описание российских данных по эпидемиологии ВП, новые данные о резистентности ключевых респираторных возбудителей (Streptococcus pneumoniae и Haemophilus influenzae) в России, расширенные и дополненные разделы по этиологии, диагностике и антибактериальной терапии ВП, а также новые главы, посвященные анализу реальной практики лечения ВП в РФ. Представляемое третье издание рекомендаций помимо традиционного обновления разделов по эпидемиологии ВП в РФ, антибиотикорезистентности наиболее актуальных возбудителей и практики ведения пациентов с ВП включает результаты исследований этиологии ВП в РФ у госпитализированных пациентов, появился новый раздел, посвященный рентгенологической диагностике ВП. Категории доказательства для обоснования применения в клинических рекомендациях
I. Эпидемиология Внебольничная пневмония относятся к числу наиболее распространенных острых инфекционных заболеваний. Согласно официальной статистике (Центральный научно-исследовательский институт организации и информатизации здравоохранения Росздрава), в 2006 г. в РФ было зарегистрировано 591493 случаев заболевания, что составило 4,14‰; у лиц в возрасте > 18 лет заболеваемость составила 3,44‰. Наиболее высокая заболеваемость пневмонией среди взрослых отмечена в Сибирском и Северо-Западном федеральных округах (4,18‰ и 3,69‰, соответственно), наименьшая – в Центральном федеральном округе (3,07‰). Очевидно, однако, что эти цифры не отражают истинной заболеваемости ВП в России, которая согласно расчетам достигает 14-15‰, а общее число больных ежегодно превышает 1,5 млн. человек. У отдельных категорий показатель заболеваемости ВП оказывается существенно выше общероссийских данных. Так, в частности, заболеваемость ВП среди военнослужащих, проходивших службу по призыву, в 2008 г. в среднем составила 29,6‰. Согласно данным зарубежных эпидемиологических исследований, заболеваемость ВП у взрослых (≥ 18 лет) колеблется в широком диапазоне: у лиц молодого и среднего возраста она составляет 1-11,6‰; в старших возрастных группах - 25-44‰. В течение года общее число взрослых больных (≥ 18 лет) ВП в 5 европейских странах (Великобритания, Франция, Италия, Германия, Испания) превышает 3 млн. человек. В США ежегодно диагностируется более 5 млн. случаев ВП, из которых более 1,2 млн. нуждаются в госпитализации. Из числа последних непосредственно от ВП умирают более 60 000 человек. Согласно данным Минздравсоцразвития РФ, в 2006 г. в нашей стране среди лиц в возрасте ≥18 лет от пневмонии умерло 38970 человек, что составило 27,3 на 100 тыс. населения. Летальность при ВП оказывается наименьшей (1-3%) у лиц молодого и среднего возраста без сопутствующих заболеваний. Напротив, у пациентов старше 60 лет при наличии серьезной сопутствующей патологии (хроническая обструктивная болезнь легких, злокачественные новообразования, алкоголизм, сахарный диабет, заболевания почек и печени, сердечно-сосудистой системы и др.), а также в случаях тяжелого течения ВП (мультилобарная инфильтрация, вторичная бактериемия, частота дыхания > 30/мин, гипотензия, острая почечная недостаточность), этот показатель достигает 15-30%. Анализ российских данных в отдельных регионах свидетельствует, что наиболее высокая смертность от ВП регистрируется у мужчин трудоспособного возраста. Факторы риска летального исхода при ВП, включающие данные анамнеза, физического и лабораторного исследований представлены в таблице 1. Одним из типичных для нашей страны факторов риска летального исхода является также позднее обращение пациентов за медицинской помощью. Таблица 1. Вероятность летального исхода больных ВП в зависимости от данных анамнеза, физического обследования и лабораторных показателей
II. Определение и классификация Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации. Поскольку ВП - острое инфекционное заболевание, то определение «острая» перед диагнозом «пневмония» является излишним, тем более, что диагноз «хроническая пневмония» является патогенетически не обоснованным, а соответствующий термин - устаревшим. В Международной классификации болезней, травм и причин смерти X пересмотра (МКБ-Х, 1992 г.) ВП четко обособлены от других очаговых воспалительных заболеваний легких неинфекционного происхождения. Так, из рубрики «Пневмония» исключены заболевания, вызываемые физическими (лучевой пневмонит) или химическими Не вызывает сомнений, что классификация, наиболее полно отражающая особенности течения пневмонии и позволяющая обосновать этиотропную терапию, должна быть построена по этиологическому принципу. Этот принцип положен в основу классификации пневмонии, представленной в МКБ-X (табл. 2). Однако недостаточная информативность и значительная продолжительность традиционных микробиологических исследований (отсутствие у 20-30% пациентов продуктивного кашля, невозможность выделения внутриклеточных возбудителей при использовании стандартных диагностических подходов, идентификация возбудителя лишь спустя 48-72 ч с момента получения материала, трудности в разграничении «микроба-свидетеля» и «микроба-возбудителя», распространенная практика приема антибактериальных препаратов до обращения за медицинской помощью) являются причиной отсутствия этиологического диагноза у 50-70% пациентов, что делает невозможным широкое практическое использование этиологической классификации ВП. Таблица 2. Классификация пневмонии в соответствии с Международной классификацией болезней, травм и причин смерти Х пересмотра (1992 г.)
* Указаны пневмонии при заболеваниях, классифицированных в других рубриках и не входящие в рубрику «Пневмония»
В настоящее время наибольшее распространение получила классификация, учитывающая условия, в которых развилось заболевание; при этом также предлагается учитывать особенности инфицирования легочной ткани и состояние иммунологической реактивности организма пациента (табл. 3). Подобный подход позволяет со значительной долей вероятности предсказать этиологию заболевания.
Таблица 3. Классификация пневмонии [R.G. Wunderink, G.M. Mutlu, 2006; с изменениями]
С практической точки зрения наиболее значимым является подразделение пневмоний на внебольничные и нозокомиальные. Следует подчеркнуть, что такое подразделение никак не связано с тяжестью течения заболевания, основным критерием разграничения является то окружение, в котором развилась пневмония. В последнее время в отдельную группу стали выделять пневмонии, связанные с оказанием медицинской помощи (healthcare-associated pneumonia). К этой категории, например, относятся пневмонии у лиц, находящихся в домах престарелых или других учреждениях длительного ухода. По условиям возникновения их можно рассматривать как внебольничные, однако они, как правило, отличаются от последних структурой возбудителей и профилем их антибиотикорезистентности. Под ВП следует понимать острое заболевание, возникшее во внебольничных условиях -то есть вне стационара или позднее 4 недель после выписки из него, или диагностированное в первые 48 ч от момента госпитализации, или развившееся у пациента, не находившегося в домах сестринского ухода/отделениях длительного медицинского наблюдения ≥ 14 суток, - сопровождающееся симптомами инфекции нижних отделов дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боль в грудной клетке, одышка) и рентгенологическими признаками «свежих» очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы. III. Патогенез Противоинфекционную защиту нижних отделов дыхательных путей осуществляют механические факторы (аэродинамическая фильтрация, разветвление бронхов, надгортанник, кашель и чихание, колебательные движения ресничек мерцательного эпителия), а также механизмы неспецифического и специфического иммунитета. Причинами развития воспалительной реакции могут быть как снижение эффективности защитных механизмов макроорганизма, так и массивность дозы микроорганизмов и/или их повышенная вирулентность. Можно выделить четыре патогенетических механизма, с разной частотой обусловливающих развитие ВП: · аспирация секрета ротоглотки; · вдыхание аэрозоля, содержащего микроорганизмы; · гематогенное распространение микроорганизмов из внелегочного очага инфекции (эндокардит с поражением трикуспидального клапана, септический тромбофлебит); · непосредственное распространение инфекции из соседних пораженных органов (например, при абсцессе печени) или в результате инфицирования при проникающих ранениях грудной клетки. Необходимо отметить, что основными являются первые два из вышеперечисленных механизмов. Аспирация содержимого ротоглотки – главный путь инфицирования респираторных отделов легких и основной патогенетический механизм развития ВП. В нормальных условиях ряд микроорганизмов, например Streptococcus pneumoniae, могут колонизировать ротоглотку, но нижние отделы дыхательных путей при этом остаются стерильными. Микроаспирация секрета ротоглотки – физиологический феномен, наблюдающийся практически у половины здоровых лиц, преимущественно во время сна. Однако кашлевой рефлекс, мукоцилиарный клиренс, антибактериальная активность альвеолярных макрофагов и секреторных иммуноглобулинов обеспечивают элиминацию инфицированного секрета из нижних отделов дыхательных путей и их стерильность. При повреждении механизмов «самоочищения» трахеобронхиального дерева, например, при вирусной респираторной инфекции, когда нарушается функция ресничек эпителия бронхов и снижается фагоцитарная активность альвеолярных макрофагов, создаются благоприятные условия для развития ВП. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов. Ингаляция микробного аэрозоля – менее часто наблюдающийся путь развития ВП. Он играет основную роль при инфицировании нижних отделов дыхательных путей облигатными возбудителями, например Legionella spp. Еще меньшее значение (по частоте встречаемости) имеет гематогенное (например, Staphylococcus spp.) и прямое распространение возбудителя из очага инфекции. С учетом описанных особенностей патогенеза ВП очевидно, что ее этиология в подавляющем большинстве случаев связана с микрофлорой верхних отделов дыхательных путей, состав которой зависит от внешней среды, возраста пациента и общего состояния здоровья. IV. Этиология Этиология ВП непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей. Из многочисленных микроорганизмов лишь некоторые, обладающие повышенной вирулентностью, способны при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию. К числу таких возбудителей следует, прежде всего, отнести пневмококк (Streptococcus pneumoniae) – 30-50% случаев заболевания. Существенное значение в этиологии ВП имеют так называемые атипичные микроорганизмы, на долю которых в сумме приходится от 8 до 30% случаев заболевания: · Chlamydophila pneumoniae · Mycoplasma pneumoniae · Legionella pneumophila. К редким (3-5%) возбудителям ВП относятся: · Haemophilus influenzae · Staphylococcus aureus · Klebsiella pneumoniae, еще реже - другие энтеробактерии. В очень редких случаях ВП может вызывать Pseudomonas aeruginosa (у больных муковисцидозом, при наличии бронхоэктазов). Важно подчеркнуть, что нередко у взрослых пациентов, переносящих ВП, выявляется смешанная или ко-инфекция. Так, например, едва ли не у каждого второго больного с пневмококковой этиологией заболевания одновременно удается обнаружить серологические признаки активной микоплазменной или хламидийной инфекций. Среди других возбудителей ВП нередко упоминаются респираторные вирусы (вирусы гриппа типа А и B, парагриппа, аденовирус и респираторный синцитиальный вирус), но в действительности они нечасто вызывают непосредственное поражение респираторных отделов легких. Вирусные респираторные инфекции и, прежде всего, эпидемический грипп, безусловно, рассматриваются как ведущий фактор риска воспаления легких, являясь своеобразным «проводником» бактериальной инфекции. Однако вызываемые вирусами патологические изменения в легочной ткани называть пневмонией не следует и, более того, необходимо четко от нее отграничивать, поскольку подход к лечению этих двух состояний принципиально различен. С этой точки зрения представляется не вполне удачным распространенный термин «вирусно-бактериальная пневмония», поскольку собственно бактериальная пневмония качественно отличается от чаще всего интерстициального вирусного поражения легких. Следует помнить о том, что ВП может быть связана с новыми, ранее неизвестными возбудителями, вызывающими вспышки заболевания. К выявленным в последние годы возбудителям ВП можно отнести ТОРС-ассоциированный коронавирус, вирус птичьего гриппа, метапневмовирус. Для некоторых микроорганизмов нехарактерно развитие бронхолегочного воспаления. Их выделение из мокроты, скорее всего, свидетельствует о контаминации материала флорой верхних отделов дыхательных путей, а не об этиологической значимости этих микробов. К таким микроорганизмам относятся: · Streptococcus viridans · Staphylococcus epidermidis и другие коагулазанегативные стафилококки · Enterococcus spp. · Neisseria spp. · Candida spp. Этиологическая структура ВП может различаться в зависимости от возраста больных, тяжести заболевания, наличия сопутствующей патологии. У пациентов, госпитализированных в терапевтическое отделение, в этиологии ВП преобладают пневмококки, на долю M. pneumoniae и C. pneumoniae суммарно приходится около 25%. Напротив, последние не имеют существенного значения в этиологии тяжелой ВП, требующей лечения в отделении интенсивной терапии (ОИТ); в то же время у этой категории больных возрастает роль Legionella spp., а также S. aureus играмотрицательных энтеробактерий (табл. 4).
Таблица 4. Этиология ВП в зависимости от тяжести заболевания (в %)
Ключевыми возбудителями ВП у пациентов молодого возраста без сопутствующих заболеваний (военнослужащие) при нетяжелом течении заболевания в одном из российских исследований являлись пневмококки, «атипичные» микроорганизмы и их сочетания (рис. 1).
Рисунок 1. Этиология ВП у пациентов молодого возраста [И.А.Гучев, А.Л.Раков, А.И.Синопальников, 2003]
В другом российском исследовании изучалась структура бактериальных возбудителей ВП у взрослых пациентов, госпитализированных в многопрофильные стационары с использованием стандартных бактериологических методов и ПЦР (для выявления ДНК C. pneumoniae, M. pneumoniae и L. pneumophila).Материалом для исследования служили респираторные образцы (мокрота, БАЛ), у пациентов с тяжелой ВП дополнительно исследовалась кровь, фатальной - аутопсийный материал. Этиологический диагноз был установлен в 42,7% случаев, наиболее часто выявлялись M.pneumoniae, H.influenzae и S.pneumoniae, на их долю (в виде монокультуры и ассоциаций) приходилось 77,9% случаев пневмонии установленной этиологии. Структура возбудителей ВП с учетом степени тяжести представлена на рисунках 2, 3. Летальность при ВП в зависимости от возбудителя представлена в табл. 5. Наиболее высокая летальность наблюдается при ВП, вызванной S. pneumoniae, Legionella spp., S. aureus, K. pneumoniae.
Рисунок 2. Структура возбудителей нетяжелой ВП у взрослых госпитализиро-ванных пациентов (%, n=109)[С.А. Рачина и соавт, 2010]
Рисунок 3. Структура возбудителей тяжелой ВП у взрослых госпитализиро-ванных пациентов (%, n=17)[С.А. Рачина и соавт, 2010] В ходе пилотного российского исследования этиологии фатальных ВП (материалом для исследования служил аутопсийный материал) было показано, что наиболее часто обнаруживаемыми возбудителями у данной категории пациентов являлись Таблица 5. Летальность при ВП[M.J. Fine с соавт., 1996, с изменениями]
С практических позиций целесообразно выделять группы больных ВП с учетом сопутствующей патологии (ХОБЛ, сахарный диабет, застойная сердечная недостаточность,цереброваскулярные заболевания, диффузные заболевания печени, почек с нарушениями их функции, хронический алкоголизм и др.), предшествующей антибактериальной терапии (прием системных антибиотиков в течение ≥ 2 последовательных дней за последние 3 мес) и тяжести течения заболевания. Между этими группами могут наблюдаться различия не только в этиологической структуре, распространенности лекарственноустойчивых штаммов известных видов возбудителей, но и в прогнозе (табл. 6).
Таблица 6. Группы больных ВП и вероятные возбудители заболевания
Поиск по сайту: |