 |
|
|
Архитектура Астрономия Аудит Биология Ботаника Бухгалтерский учёт Войное дело Генетика География Геология Дизайн Искусство История Кино Кулинария Культура Литература Математика Медицина Металлургия Мифология Музыка Психология Религия Спорт Строительство Техника Транспорт Туризм Усадьба Физика Фотография Химия Экология Электричество Электроника Энергетика |
Грибковые заболевания кожи и волос
Трихофития может вызываться грибами, которые паразитируют только у людей - так называемая антропофильная, или паразитирующими как у человека, так и у животных - зооантропофильная. К антропофильному типу болезни относятся поверхностная и хроническая трихофитии. Споры и нити мицелия гриба при этих заболеваниях находятся внутри волоса и называются Trichophyton endothrix. За счет такой локализации возбудителей болезни отсутствует выраженная воспалительная реакция кожи. Чистые культуры гриба, которые можно получить при посеве на питательную среду Сабуро, называются Trichophyton violaceum (фиолетовый) и Trihophyton crateriforme (кратероформный). Источником заражения данными типами грибов является человек.
Поверхностная трихофития. Болеют преимущественно дети дошкольного и школьного возрастов. Поражаются волосы и гладкая кожа. Источником заражения являются больные хронической трихофитией взрослые и больные дети. Заражение детей происходит непосредственно при контакте с больными или через предметы, бывшие в употреблении больного - головные уборы, игрушки, ножницы, бритвенные приборы и т.д. Поверхностная трихофития гладкой кожи проявляется локализацией, главным образом, на открытых участках кожи розовых пятен округлой формы с четкими границами, приподнятыми над уровнем кожи, с шелушением в центре пятен. В последующем в центре пятна наступает разрешение, а по периферии его образуется ободок с наличием микровезикул, серозных корочек и очаг приобретает форму кольца. Иногда в центре кольца за счет аутоинокуляции образуется новый очаг, и тогда он напоминает форму кольца в кольце. Высыпания на коже абсолютно не беспокоят больного.
Диагностика. Микроскопическое и бактериологическое исследования из очагов поражения.
Дифференциальная диагностика. Клиника поверхностной трихофитии гладкой кожи напоминает поражение при микроспории. Главным для подтверждения поверхностной трихофитии является анамнез и данные микроскопической и культуральной диагностики.
Лечение. Без поражения пушковых волос достаточно наружное лечение с применением 5 % спиртовой настойки йода, смазыванием ламизилом, мазями, содержащими серу, деготь и другие противогрибковые средства.
Поверхностная трихофития волосистой части головы обычно проявляется несколькими округлой формы очагами поражения с шелушением, на которых отмечаются обломанные на уровне кожи волосы в виде черных точек или в виде пеньков длиной 2 - 3 мм., встречаются и отдельные непораженные волосы. За счет периферического роста очаги поражения медленно увеличиваются в размерах. Субъективных ощущений нет. Болезнь может протекать годами. При отсутствии лечения в возрасте полового созревания, чаще у мальчиков, наступает самоизлечение. Если самоизлечения не происходит, тогда поверхностная трихофития переходит в хроническую трихофитию взрослых
Диагностика. Диагноз обязательно должен быть подтвержден микроскопическим и бактериоскопическим методами. Дифференциальная диагностика проводится с микроспорией и фавусом, в чем помогают данные лабораторных исследований.
Хроническая трихофития. Хроническая трихофития взрослых чаще наблюдается у женщин, у которых в детстве не наступило самоизлечение поверхностной трихофитии. Причинами перехода поверхностной трихофитии в хроническую являются эндокринные нарушения, в том числе гипофункция половых желез у женщин, болезнь Иценко-Кушинга, диабет, гипертиреоз, гиповитаминоз, иммунодефицитные состояния, нарушения периферического кровообращения и другие. Больные хронической трихофитией являются источниками заражения поверхностной трихофитией у детей. Поражается гладкая кожа, волосистая часть головы, ногтевые пластинки. Возбудители заболевания идентичны возбудителям поверхностной трихофитии.
Поражение гладкой кожи локализуется в области ягодиц, голеней, бедер, предплечий, коленных и локтевых суставов, возможна симметричность. Характеризуется наличием пятен розово-фиолетового цвета с четкими фестончатыми границами, довольно крупных размеров. Поверхность пятен с явлениями мелкопластинчатого или отрубевидного шелушения по всей поверхности или на отдельных его участках. Могут быть и папулезные сгруппированные или кольцевидно расположенные высыпания. Возможен незначительный зуд кожи. Нередко могут поражаться пушковые волосы, что является причиной рецидивов болезни.
Хроническая трихофития волосистой части головы протекает без воспалительных явлений, локализуется чаще в затылочной и височной областях со слабо выраженным шелушением. Волосы обламываются на уровне кожи и видны в виде черных точек. Могут быть мелкие участки атрофии кожи. Больные хронической трихофитией выявляются, как правило, при обследованиях контактов детей, болеющих поверхностной трихофитией. Поражение ногтей может быть как в сочетании с поражением волос, гладкой кожи, так и самостоятельным, изолированным. Преимущественно поражаются ногти пальцев рук. Поражение начинается со свободного края ногтей. В толще ногтевой пластинки появляются серовато-белые пятна и полосы. Ногтевая пластинка утолщается, становится рыхлой и ломкой, приобретает бугристый вид. Характерно отсутствие воспалительных явлений ногтевых валиков
Диагностика основывается на эпидемиологическом анамнезе, клинических проявлениях и лабораторного выявления возбудителей. Дифференциальная диагностика проводится со всеми трихофитиями.
Инфильтративно-нагноительная трихофития. Наиболее частыми путями заражения являются непосредственный контакт с больными животными (коровы, телята, лошади, кролики, мыши и мышевидные грызуны), или же опосредовано, через различные предметы, на которых имеются пораженные грибами волосы больных животных. Реже люди заражаются от больных инфильтративно-нагноительной трихофитией при попадании на кожу здоровых людей пораженных грибами волос (головные уборы, машинки для стрижки волос, одежда и другие предметы).
Поражение гладкой кожи характеризуется появлением островоспалительной, резко очерченной, округлой формы инфильтрированной бляшки, на поверхности которой имеется множество фолликулярных пустул, гнойных корок, шелушение. Без лечения через несколько недель очаги самостоятельно разрешаются, оставляя после себя пятна пигментации или рубчики.
Поражение волосистой части головы проявляется наличием ограниченного воспалительного опухолевидного инфильтрата в диаметре до 8 см., плотной консистенции с фолликулярными пустулами. В дальнейшем происходит его размягчение и флюктуация. При сдавливании инфильтрата из расширенных устьев волосяных фолликулов выделяются капельки гноя, что напоминает медовые соты. Это образование называется Кerion Celsii (медовые соты Цельза). Волосы в очаге поражения удаляются легко и безболезненно. Заболевание может сопровождаться нарушением общего состояния, повышением температуры, увеличением регионарных лимфатических узлов. Без лечения через 2-3 месяца очаги самопроизвольно разрешаются, оставляя после себя атрофию кожи и облысение. При локализации инфильтративно-нагноительной трихофитии в области бороды и усов заболевание называется паразитарным сикозом. Клиническое проявление его аналогично изменениям на волосистой части головы. Однако его необходимо отличать от стафилококкового сикоза, который в отличие от паразитарного имеет хроническое течение с частыми рецидивами, плохо поддается лечению, никогда не наступает самоизлечения, а волосы выдергиваются с трудом и резкой болезненностью.
Трихофитиды или аллергиды возникают при неправильном лечении, когда элементы гриба или продукты их распада попадают в ток крови и вызывают развитие воспалительной реакции кожи далеко за пределами основного очага.
Диагностика инфильтративно-нагноительной трихофитии основывается на микроскопическом и бактериологическом исследованиях, клинических проявлениях и эпидемиологическом анамнезе. Дифференциальная диагностика проводится со всеми трихомикозами.
Антропофильный тип микроспорума чаще встречается в странах Европы, в Китае, Японии, на территорию Белоруссии может быть завезен из этих стран. В нашем регионе распространен зоофильный тип болезни, источником заражения которого являются коты и собаки. Основными возбудителями являются Microsporum lanosum (пушистый или кошачий) и Microsporum canis (собачий), патогенные как для животных, так и для человека. Носителями микроспории могут быть хомяки, лошади, кошки. В наших условиях чаще всего источниками заражения людей являются кошки и собаки. У 85% случаев микроспории источником заражения являются кошки, у которых могут быть поражены брови, усы, ресницы, шерсть, и эти поражения чаще всего выявляются с помощью лампы Вуда. Переболевшие кошки иммунитета не приобретают. Кошачий микроспорум может вегетировать в течение 1 - 2 месяцев на овощных очистках, влажных тряпках, увлажненной бумаге. В сухой почве, мусоре, пыли подвалов и лестничных клеток, в пораженных волосах сохраняет жизнеспособность до 1,5 лет. Заболеваемость носит сезонный характер и связана с периодом выплода кошек. Заражение происходит при контакте детей с животными или с больными детьми, или через предметы, зараженные грибами. Рост заболеваемости начинается в июне - июле, достигает наибольшей высоты в сентябре - октябре, когда появляются котята второго приплода. Блохи и мухи могут переносить возбудителей от больных кошек здоровым. Микроспория поражает гладкую кожу, волосистую часть головы, крайне редко ногти. У взрослых преимущественно поражается гладкая кожа, поражение носит поверхностный характер, а глубокая форма встречается редко. Инкубационный период длится от недели до 2 - 3 месяцев.
Микроспория волосистой части головы, вызванная пушистым микроспорумом (Microsporum lanosum), проявляется наличием одного или двух крупных очагов округлой формы с четкими границами. Вокруг основных очагов имеются мелкие очажки. Воспалительные явления выражены не резко, с наличием большого количества белого цвета чешуек. В очаге все волосы обломаны на высоте 4 - 6 мм над уровнем кожи, что напоминает скошенный луг, отсюда и народное название заболевания - "стригущий лишай", а у основания волоса имеется белесоватый чехлик, представляющий собой скопление нитей мицелия и спор гриба. Пораженные волосы при облучении лампой Вуда (увиолевое стекло, пропитанное солями никеля, через которое пропускаются ультрафиолетовые лучи) светятся зеленым цветом. Иногда микроспория может протекать остро с явлениями инфильтрации, с наличием отсевов, микроспоридов, за счет нарастания аллергической реактивности организма больного.
Антропофильная микроспория, вызванная ржавым микроспорумом (Microsporum ferrugineum), характеризуется множественными, более крупными очагами поражения преимущественно в краевой зоне роста волос с переходом на гладкую кожу, с выраженным шелушением и нечеткими границами. Волосы обламываются на высоте 6-8 мм и выше, окутаны белого цвета чехликом. Однако при данной форме болезни в очагах поражения обламываются не все волосы, остаются и нормальные.
Микроспория гладкой кожи проявляется наличием резко очерченных розового цвета пятен, округлой или овальной формы с воспалительным валиком по периферии, приподнятого над уровнем кожи, напоминающего кольцо, на котором располагаются микровезикулы, пустулы, папулы, серозно-гнойные корочки, чешуйки. В центре пятна отмечается шелушение. За счет аутоинокуляции появляются новые высыпания, в результате этого образуется очаг "кольцо в кольце" или, так называемая, форма "ирис", которую можно сравнить с видом радужки глаза. Данная клиническая картина характерна для антропонозной микроспории. Очаги могут сливаться между собой и образовывать причудливые фигуры с фестончатыми краями. Могут поражаться пушковые волосы.
Диагностика микроспории основывается на клинических проявлениях поражения волосистой части головы и гладкой кожи, зеленоватом свечении при освещении лампой Вуда. Однако необходимо помнить, что даже после однократного смазывания очагов поражения любым противогрибковым средством, свечения может не быть. Обязательно применяется микроскопическая и бактериологическая диагностика. Для исследования берутся обломанные с наличием чехлика волосы или чешуйки. Дифференциальная диагностика проводится с трихофитией, в чем помогает микроскопический и бактериологический методы исследований.
Фавус волосистой части головы может проявляться в виде скутулярной, сквамозной, импетигиозной клинических форм.
Скутулярная форма развивается за счет внедрения гриба в устья волосяных фолликулов, появляются скутулы или щитки, которые являются чистой культурой гриба. Примерно через 2 недели после заражения возникают зудящие, гиперемированные, слегка отечные пятна, на которых образуются желтые или желтовато-серые блюдцеподобные с западанием в центре плотные сухие корочки - скутулы. За счет периферического роста они сливаются, образуя крупные бляшки. Пораженные волосы не обламываются, а теряют эластичность и блеск, легко выдергиваются. Из очагов исходит амбарный или мышиный запах, образующийся в результате жизнедеятельности грибов. При удалении щитков видна ярко-розовая, гладкая поверхность кожи. Заболевание завершается образованием атрофического рубца и стойким облысением, за исключением краевой зоны, в виде узкой каемки непораженных волос шириной до 2 см. Отмечается увеличение регионарных лимфатических узлов.
Сквамозная форма проявляется крупнопластинчатым шелушением на слегка гиперемированной коже. При снятии чешуек видны очаги атрофированной кожи.
Импетигинозная форма редко встречается у детей. В устьях волосяных фолликулов образуются пустулы, засыхающие с образованием слоистых грязно-желтого цвета корок. Волосы изменены, процесс заканчивается атрофией.
Фавус гладкой кожи как самостоятельное заболевание встречается редко и обычно сочетается с поражением волосистой части головы. На фоне воспалительных пятен образуются типичные скутулы, которые, сливаясь между собой, образуют довольно крупные бляшки (скутулярная форма), занимая довольно большие участки кожи. Иногда на фоне розовых пятен определяется шелушение, больше всего выраженное в устьях фолликулов пушковых волос (сквамозная форма). Иногда на фоне эритематозных пятен могут появляться сгруппированные мелкие пузырьковые элементы (герпетическая форма). Поражения гладкой кожи рубцовую атрофию не оставляют. Чаще поражается кожа лица, шеи, конечностей, мошонки, половой член.
Фавус ногтей преимущественно пальцев рук характеризуется появлением в толще ногтевой пластинки пятен и желтого цвета полос, утолщением, неровностями и наличием бороздок. Ногтевые валики в патологический процесс не вовлекаются. Диагностика болезни основана на клинической картине, данных лабораторных исследований (микроскопического и культурального) Дифференциальная диагностика проводится с трихофитией, микроспорией, себореей, псориазом, хронической красной волчанкой. Основным подтверждением диагноза является обнаружение возбудителя болезни.
Лечение трихомикозов заключается в назначении внутрь противогрибковых антибиотиков: гризеофульвина, низорала, оранозола, ламизила, орунгала и других. В наших условиях чаще применяют для лечения трихомикозов гризеофульвин. При его назначении необходимо учитывать массу тела больного и обязательно принимать с растительным маслом. При микроспории назначать из расчета 21-22 мг/кг массы тела ребенка, при трихофитии - 18 мг/кг., при фавусе - 15-16 мг / кг массы тела. Причем, первые 3-4 недели суточная доза препарата назначается ежедневно в 3 приема (до первого отрицательного анализа), затем в течение 2 - 3 недель суточная доза назначается через день (до трех отрицательных анализов), последующие 2 недели принимают 2 раза в неделю. Одновременно назначаются поливитамины, глюконат кальция по 0,25 3 раза в день, гепатопротекторы - карсил по 1 таблетке 3 раза в день в течение 25 дней, силибор по 1 таблетке 3 раза в день, гепатофалк и другие, биогенные стимуляторы, иммуномодуляторы.
Местное лечение проводится антипаразитарными средствами (5% -10% спиртовой раствор йода, серно-дегтярные мази, микозолон, канестен, клотримазол, микоспор, ламизил и другие). По мере отрастания волосы сбривают. Первый лабораторный контроль эффективности лечения при поражении волосистой части головы проводится через 3 недели и затем каждые 7 дней; при микроспории гладкой кожи без поражения пушковых волос первый анализ делается через 2 недели от начала лечения. С момента получения первого отрицательного анализа, лабораторное исследование проводится 2-х кратно один раз в 7 дней. Если в этот период будут выявлены грибы микроспорума, контрольные исследования на фоне ежедневного приема гризеофульвина проводится 1 раз в 3 дня до получения отрицательного результата, после чего вновь исследование на грибы проводятся 2-х кратно через 7 дней. После 3-х кратного отрицательного анализа назначается прием гризеофульвина в течение 2 недель 2 раза в неделю. Контрольные исследования - 1 раз в 7 дней. Диспансерное наблюдение после окончания лечения проводится в течение 3-х месяцев при поражении волосистой части головы и гладкой кожи с поражением пушковых волос. Если имеется поражение только гладкой кожи, больные находятся под наблюдением один месяц. Контрольные исследования на грибы после окончания лечения проводятся через 10 дней, а затем один раз в месяц микроскопическими и бактериологическими методами. При отрицательных результатах лабораторных исследований больные снимаются с диспансерного наблюдения. Необходимо осматривать лица, контактирующие с больными 1 раз в 10 дней в течение 1,5 месяцев, а в детских коллективах ежедневно на протяжении месяца. Головные уборы и белье, соприкасающиеся с пораженными участками, должны обрабатываться в дезрастворах или кипятиться и утюжиться.
Профилактика трихомикозов заключается в своевременном выявлении больных и источников заражения путем медицинских осмотров детских коллективов и контактов, в своевременной изоляции больных и их лечении, в проведении противоэпидемических, противоэпизоотических и дезинфекционных мероприятий в очагах. Необходимо проводить санитарно-гигиенический надзор за банями, прачечными, парикмахерскими, а также ветеринарный надзор за животными. Большое значение в профилактике трихомикозов придается санитарно - просветительной работе среди населения и в организованных коллективах. Немаловажную роль в профилактике имеет и диспансерное наблюдение за переболевшими и контактными. При микроспории проводится наблюдение в течение 1,5 месяцев с частотой осмотра для пролеченных больных еженедельно, для контактных - при постановке на учет и перед снятием с учета через 1,5 месяца. В организованных детских коллективах осмотры проводятся еженедельно. При поверхностной и глубокой трихофитиях наблюдение проводится в течение 2 месяцев, для леченных больных - еженедельно, для контактных в семейных очагах - при постановке на учет и через 2 месяца перед снятием с учета, а в детских коллективах - еженедельно. При хронической трихофитии взрослых диспансерное наблюдение проводится в течение 2-х лет: первые 3 месяца - 1раз в 2 недели, затем через 6, 9, 12 и 24 месяца. При фавусе наблюдение 2 года с частотой осмотра первые 3 месяца 1 раз в 2 недели, затем через 6, 9, 12 и 24 месяца. Переболевшие дети допускаются к посещению организованных коллективов после 3-х отрицательных анализов на грибы при лечении гризеофульвином и 2-х кратного контрольного обследования (после 5 отрицательных результатов). При выявлении больных трихомикозами обязательно необходимо направить извещение в кожвендиспансер и центр эпидемиологии и гигиены, а при зоофильной форме и в ветеринарную службу.
Грибковые поражения кожи стоп.
К данной группе заболеваний относятся эпидермофития и рубромикоз. Возбудитель эпидермофитии стоп - Trichophiton mentagrophytes, межпальцевой - Trichophiton interdigitаlis и паховой - Epydermophiton inquinale. Возбудителем рубромикоза является Trichophiton rubrum. Заражение этими болезнями может произойти при несоблюдении элементарных санитарно-гигиенических условий в банях, душевых, ваннах, бассейнах, на пляжах и в спортивных залах, при ношении чужой обуви, возможно семейное заражение. К факторам, способствующим развитию заболевания, относятся усиленное потоотделение (гиперги- дроз), мелкие травмы кожи стоп, функциональные нарушения сосудов нижних конечностей, влекущие за собой нарушение микроциркуляции кожи стоп, плоскостопие, узкие межпальцевые промежутки, длительное ношение резиновой или тесной обуви, нарушение функций нервной и эндокринной систем. Большое значение имеет и снижение иммунологической реактивности организма.
Эпидермофития стоп. Различают наиболее часто встречающиеся клинические формы болезни - сквамозная, интертригинозная, дисгидротическая и эпидермофития ногтей.
Сквамозная эпидермофития характеризуется мелкопластинчатым шелушением на коже подошв и в 3, 4 межпальцевых складках без выраженных воспалительных явлений, в центре которых образуются трещины, что является одним из условий проникновения стрептококковой инфекции. По периферии очагов образуется воротничок отслаивающегося рогового слоя. Данная форма может переходить в дисгидротическую. Субъективно больные отмечают незначительный зуд.
Интертригинозная, или межпальцевая, эпидермофития нередко возникает как обострение стертой или сквамозной формы болезни и проявляется появлением в 3 - 4 межпальцевых складках гиперемии и мацерации рогового слоя, пузырьками, эрозиями, по периферии которых имеется воротничок из мацерированного эпителия. Процесс распространяется на подошвенную поверхность пальцев и подошву. При присоединении вторичной инфекции развивается выраженный отек и гиперемия кожи пальцев и тыльной поверхности стоп, лимфангит и регионарный лимфаденит. Нарушается общее состояние больного.
Дисгидротическая эпидермофития является одной из тяжелых форм болезни. Она локализуется главным образом на внутреннем своде подошв, наружной и внутренней боковых поверхностях и проявляется высыпаниями пузырьковых элементов с толстой покрышкой, с прозрачным или мутноватым содержимым. Везикулезные элементы могут быть множественными, сгруппированными, сливаясь, образуют крупные многокамерные пузыри. При их вскрытии появляются обширные эрозивные поверхности с четкими фестончатыми краями и с воротничками отслаивающегося рогового слоя. Со временем эрозии эпителизируются, покрываются пластинчатыми чешуйками. Возможно присоединение вторичной инфекции, развитие лимфангита и лимфаденита. Болезнь сопровождается зудом и общими явлениями. В связи с тем, что дисгидротическая эпидермофития развивается на фоне сенсибилизации организма к грибам, при неправильном местном лечении у таких больных могут появляться отдаленные от основного очага высыпания, которые называются эпидермофитидами или аллергидами. Чаще всего они локализуются на коже ладоней в области тенора и гипотенора, пальцев кистей. Учитывая, что данное проявление носит аллергический характер, поиски возбудителя болезни на кистях производить нецелесообразно.
Эпидермофития ногтей наблюдается только на пальцах стоп, причем поражаются ногти 1 и 5 пальцев. Данная локализация поражения развивается в результате постоянной травматизации и сдавливании этих пальцев и ногтей тесной обувью, что ведет к нарушению микроциркуляции и питания, в результате чего появляются хорошие условия для развития гриба. Ногтевая пластинка тусклая, желтовато-серого цвета. Свободный край деформируется, утолщается, крошится. За счет подногтевого кератоза ложе ногтя утолщается. Возможен и атрофический вариант поражения ногтей (онихолизис).
Эпидермофития крупных складок. Преимущественно поражаются паховые складки, реже подмышечные и под молочными железами. Возбудитель - Epidermophyton inquinalе. Паховая эпидермофития чаще возникает в период полового созревания при повышенной активности эккриновых и апокриновых желез, изменении рН пота в щелочную или слабокислую сторону, повышенной реактивности эпидермиса и дермы и вегетососудистой дистонии. Заражение происходит в банях, ваннах, при пользовании общими мочалками, полотенцами, от больных через предметы ухода и туалета (белье, термометры, подкладные судна и др.). Инкубационный период от 1-2 недель до 2 месяцев. На внутренних поверхностях бедер появляются зудящие пятна розово-красного цвета, округлой формы с мелкопластинчатым шелушением, края несколько возвышаются над кожей в виде валика, на поверхности которого имеются мелкие пузырьки и пустулы. Разрастаясь по периферии, пятна сливаются друг с другом, образуя кольцевидные и гирляндоподобные фигуры, выходят за пределы складок. Диагноз выставляется на основании клинических проявлений и лабораторного обнаружения нитей мицелия гриба. Дифференциальный диагноз проводится с эритразмой, кандидозным поражением, ограниченным нейродермитом. Лечение эпидермофитии стоп заключаются в назначении гипосенсибилизирующих средств (10 % раствор хлорида кальция, 10 % раствор глюконата кальция, 30 % раствор тиосульфата натрия ), чаще при дизгидротической и интертригинозной формах эпидермофитии, а также витамина В1, аскорбиновой кислоты. При осложнении вторичной инфекцией с развитием лимфангита и лимфаденита назначаются антибиотики или сульфаниламиды. Местное лечение эпидермофитии проводится в зависимости от клинической формы и стадии болезни. При сквамозной форме смазывают пораженные участки 3%-5 % спиртовыми растворами йода, краской Кастеллани, йод - салициловым спиртом, применяют противогрибковые мази (амизол, ундецин, микосептин, микозолон, ламизил, виосепт, микоспор, батрафен, травокорт, травоген и др.). При интертригинозной и дизгидротической формах, а также при островоспалительных явлениях и мокнутьи начинать местное лечение целесообразно с применения примочек 0,25 % - 0,5 % раствора азотнокислого серебра, 5 % раствора борной кислоты, 1%-2% раствора резорцина, 5 % раствора танина. После прекращения мокнутья назначаются противогрибковые растворы и мази.
Рубромикоз. Заболевание характеризуется хроническим рецидивирующим течением и заразностью. Возбудитель Trichphyton rubrum, поражает гладкую кожу, ладони и подошвы, ногти, пушковые волосы. Эпидемиология заболевания аналогична эпидермофитии стоп. Рубромикоз ладоней и подошв проявляется сухостью кожного покрова, явлениями гиперкератоза, появлением трещин. Кожный рисунок в очагах поражения выраженный, в кожных бороздках отмечается мелкое отрубевидное шелушение, за счет чего появляется белого цвета исчерченность. Как правило, поражаются все межпальцевые складки на стопах. При поражении гладкой кожи голеней, ягодиц, туловища, лица и других участков наблюдается покраснение кожи с явлениями шелушения и фолликулярные папулезные элементы. Очаги могут напоминать кольцевидные, дугообразные фигуры с четкими, прерывистыми границами, с возвышающимся валикообразным краем.
Рубромикоз ногтей. Поражаются все ногтевые пластинки на кистях и стопах. Поражение начинается с образования в толще ногтя желтоватых или серовато-белых пятен. При гипертрофической форме ноготь утолщается за счет подногтевого гиперкератоза, становится ломким, крошится, часто деформирован. При атрофическом типе ногтевая пластинка истончается до разрушения ее или полного отделения от ногтевого ложа по типу онихолизиса. При нормотрофическом типе ноготь сохраняет блеск, поражается свободный или боковой край его с появлением желто-серого цвета пятен. В пораженных пушковых волосах элементы гриба находятся внутри волоса. Это обусловливает длительность течения и резистентность при лечении. Диагностика рубромикоза основана на результатах микроскопического исследования и посева патологического материала на среду Сабуро. Дифференциальная диагностика проводится с эпидермофитией, псориазом, розовым лишаем, хронической трихофитией гладкой кожи, роговой экземой.
Лечение рубромикоза представляет определенную трудность. При поражении ладоней и подошв лечение начинается с отслойки рогового слоя кератолитическими мазями или лаками. После содово-мыльной ванночки (2 чайные ложки питьевой соды и 20 граммов мыла на 1 литр воды) накладывают под компрессную бумагу 20% -30% салициловую мазь или мазь Ариевича (6% молочной и 12% салициловой кислоты или коллодийную пленку, в состав которой входят молочная и салициловая кислоты по 10 г.). Через двое суток подмазывают на сутки 5% - 10% салициловой мазью. Затем больной принимает содово - мыльную ванночку, удаляются роговые массы. После отслойки очаги поражения смазывают фунгицидными растворами или мазями. Обычно чередуется смазывание мазями и растворами через 3 дня, т.е. утром раствор, на ночь мазь, через три дня наоборот. Один раз в неделю делают ванночки для кистей и стоп. Лечение поражений гладкой кожи проводится с самого начала фунгицидными средствами.
Лечение грибковых поражений ногтей (онихомикозов). Можно рекомендовать хирургическое удаление пораженных ногтевых пластинок, что не всегда возможно осуществить. Чаще применяют кератолитические средства. К ним относятся уреапласт, содержащий 20% мочевины, мазь с йодистым калием и ланолином в равных пропорциях (метод А.Н Аравийского). В последние годы для лечения онихомикоза предлагается лак батрафен, который в течение 10 дней наносится ежедневно на ногтевые пластины, затем месяц - через день, следующий месяц - 2 раза в неделю и в дальнейшем 1 раз в неделю. Методика удаления ногтевых пластинок уреапластом и мазью с йодистым калием трудоемкая. После содово-мыльной ванночки ногтевые пластины должны быть обрезаны, сняты, насколько это возможно, гиперкератотические массы. Затем лейкопластырем заклеивается кожа вокруг ногтевой пластинки, чтобы мазь не попала на нее, а размягченный уреапласт намазывается на ногтевую пластинку, укрепляется лейкопластырем. Через 5-7 дней уреапласт снимается, делается содово - мыльная ванночка и при помощи скальпеля удаляются размягченные роговые массы. Если полного размягчения ногтевой пластинки не произошло, то через несколько дней процедуру отслойки повторяют. После удаления ногтевой пластинки ногтевое ложе обрабатывается фунгицидными средствами - 5 % спиртовым раствором йода, 3% - 5 % раствором йод салицилового спирта, противогрибковыми мазями. При поражениях ногтей и гладкой кожи, кроме местного лечения, необходимо назначение противогрибкового антибиотика гризеофульвина. Суточная доза его зависит от возраста больного, эффективности и переносимости препарата. Кроме гризеофульвина, широко применяются низорал, ороназол и другие препараты, однако они обладают фунгистатическим действием и гепатотоксичностью. В последние годы для общего лечения рубромикоза рекомендуется применение ламизила и орунгала, обладающими фунгицидным действием. Ламизил назначается по 0,25 один раз в день, целесообразно принимать его до 4 месяцев, что позволит увеличить процент излеченности онихомикозов. Широко применяется пульсовая терапия орунгалом. Один курс пульсовой терапии заключается в ежедневном приеме по 2 капсулы орунгала 2 раза в день в течение одной недели. Для лечения поражений ногтевых пластинок на кистях рекомендуется 2 курса, а при поражении ногтевых пластинок на стопах необходимо 3 курса лечения. Промежуток между курсами, когда не нужно применять препарат, составляет три недели. Кроме приема противогрибковых антибиотиков, больным назначаются витамины В, А, С, никотиновая кислота, гепатопротекторы (Лиф-52, гепатофалк и др.), сосудорасширяющие средства. Для предупреждения рецидивов болезни необходимо проводить дезинфекцию белья, носков, рукавиц путем кипячения или утюжки через влажную марлю. При поражении кожи и ногтей стоп целесообразно проводить дезинфекцию обуви. В домашних условиях обработку обуви можно произвести уксусной эссенцией (уксусной кислотой). Для этого смоченная уксусной кислотой вата помещается внутрь обуви, а затем в целлофановый мешок плотно закрытый на 12-24 часа. Пользоваться продезинфицированной обувью можно после хорошего ее проветривания.
Профилактика грибковых поражений стоп заключается в соблюдении санитарно-гигиенических правил. Сюда относится санитарный надзор за уборкой и дезинфекцией помещений и инвентаря в банях, душевых, плавательных бассейнах, спортзалах. Дезинфекция обезличенной обуви, особенно в лечебных учреждениях, спортивной обуви. Активное выявление больных и своевременное их лечение, проведение диспансерного наблюдения за больными после лечения в течение года. Большое значение в профилактике грибковых заболеваний имеет правильный уход за кожей рук, ног, борьба с повышенным потоотделением. В связи с этим необходимо проводить закаливание стоп. Для уменьшения потливости кожи стоп рекомендуется хождение босиком по росе, горячему песку, проводить профилактическую обработку противогрибковыми средствами кожи стоп, особенно в весенне-летний период. Необходима санитарно-просветительская работа, в первую очередь среди организованного контингента с целью разъяснения им условий, путей заражения грибковыми заболеваниями стоп и их предупреждения.
Организация работы микологического кабинета. Одной из важных функций кожвенучреждений является организационно - методическая и лечебно-профилактическая работа в борьбе с грибковыми заболеваниями. Выполнение этих задач возложена на микологические кабинеты или отделения, которые функционируют в кожвендиспансерах. Основными задачами в работе кабинетов являются: выявление больных и источников их заражения; проведение медосмотров по выявлению микозов в детских учреждениях; контроль за эффективностью профилактических мероприятий, проводимых в детских учреждениях, общежитиях и т.д.; лечение грибковых заболеваний; диспансерное наблюдение за больными и членами семьи, где зарегистрировано заболевание; учет переболевших и контактных с ними лиц; контроль за динамикой грибковых заболеваний в своем регионе; проведение санитарно-просветительной работы среди больных и населения. В выполнении этих и других задач первостепенная роль принадлежит медицинским сестрам, работающим в этих кабинетах или отделениях.
Кандидозы. Кандидоз - заболевание кожи, слизистых оболочек, ногтей, внутренних органов, вызываемое дрожжеподобными грибами рода Candida, которые широко распространены в природе на овощах, фруктах, ягодах, как сапрофиты обитают на коже и слизистых оболочках человека, при возникновении особых условий становятся патогенными и вызывают заболевание. Причины возникновения болезни могут быть как экзогенные, так и эндогенные. Из экзогенных факторов имеет значение повышенная потливость, постоянная мацерация, травмы кожи и слизистых оболочек, перегревание и повышенная влажность окружающей среды, что ведет к изменению состояния водно-липидной мантии кожи, снижает ее рН и благоприятствует проникновению дрожжеподобных грибов. На развитие кандидозного поражения межпальцевых складок кистей, ногтевых валиков и ногтей оказывают влияние и условия работы, связанные с длительным пребыванием рук в воде у посудомоек, при чистке овощей, в кондитерском производстве при контакте с сахарной пудрой, с гниющими овощами и фруктами в плодоовощном производстве. К эндогенным факторам в первую очередь необходимо отнести сахарный диабет, при котором повышение уровня глюкозы в крови ведет к повышению ее содержания и в коже (в норме в коже содержится половина концентрации ее в крови), что является хорошей питательной средой для развития возбудителя кандидоза. Кроме этого, большое значение в развитии болезни имеют заболевания крови (лейкоз, анемия), дисбактериоз, ожирение, акроцианоз, нарушения витаминного баланса, особенно В2 (рибофлавина) и В6, применение глюкокортикоидов и антибиотиков, иммунодепрессантов, изменение функционального состояния и механизмов клеточного и гуморального иммунитета. Нельзя забывать, что почти у половины больных СПИДом обнаруживаются кандидозные поражения кожи, слизистых и внутренних органов.
Различают поверхностный, висцеральный (системный) и хронический генерализованный кандидоз. Как промежуточную форму между поверхностным и висцеральным кандидозами отдельно выделяют кандидомикиды или аллергиды.
Кандидоз слизистых оболочек, или молочница поражает слизистую полости рта. В очагах поражения на фоне резкой гиперемии появляется белого цвета налет в виде пленки, удаление которой сопровождается кровоточивостью.
Кандидозный вульвовагинит проявляется гиперемией или сухостью вульвы и слизистой влагалища с серовато-белым налетом. Могут быть жидкие мутные выделения с крошковатыми белыми комочками. Поражения сопровождаются зудом половых органов.
Кандидозный баланопостит. Кожа головки полового члена и внутреннего листка крайней плоти гиперемирована, мацерирована, иногда эрозированная, с беловатого цвета наслоениями. Субъективно беспокоит зуд. Необходимо исключить сифилис.
Хронический генерализованный гранулематозный кандидоз начинается со слизистой полости рта (молочница) в грудном или раннем детском возрасте с переходом на красную кайму нижней губы (хейлит), уголки рта (заеда). Поражаются околоногтевые валики и ногтевые пластинки (паронихии, онихии). На кожном покрове появляются гиперемированные шелушащиеся пятна, папулы. Постепенно в очагах поражения развивается инфильтрация, а папулы превращаются в опухолевидные, гранулематозные образования с рыхлыми коричневого цвета корками. При снятии корок видны кровоточащие разрастания (вегетации). После разрешения гранулем остаются атрофические пятна.
Кандидоз углов рта (заеда) проявляется эрозиями или болезненными трещинами с беловатого цвета каемкой мацерированного рогового слоя. Могут быть кандидозные поражения красной каймы губ.
Кандидоз крупных складок чаще локализуется в пахово-мошоночной области, в межягодичной складке, под молочными железами у женщин, в подмышечных впадинах и в складках живота. В очагах поражения появляются мелкие пузырьки и пустулы, при вскрытии которых образуются эрозии, резко ограниченные от здоровой кожи с воротничком набухшего мацерированного рогового слоя. Поверхность эрозий темно-красного цвета, влажная. В центре складки образуются трещины, скопление белесоватой кашицеобразной массы. По периферии основного очага могут быть отсевы в виде пустул и пузырьков.
Межпальцевые кандидозные эрозии чаще всего локализуются в 3 межпальцевой складке кисти и нередко во всех межпальцевых складках стоп, а также на боковых поверхностях пальцев темно-красного цвета с белого цвета каемкой отслаивающегося мацерированного рогового слоя. Поражение сопровождается жжением и зудом.
Кандидоз ногтевых валиков и ногтевых пластинок поражает чаще всего ногти 3 и 4 пальцев рук. Задние и боковые ногтевые валики припухают, краснеют, исчезает ногтевая кожица (эпонихия). При надавливании на ногтевой валик из-под него выделяется капелька гноя или крошковидная масса. Ногтевая пластинка поражается с боковых краев и луночки, мутнеет, крошится и истончается, буровато-серого цвета, боковые края ее отделяются от ногтевого ложа. Может произойти отслойка ногтевой пластинки. Диагностика заболевания основывается на клинической картине поражения и лабораторного исследования-микроскопии и посева на питательную среду. Дифференцировать кандидозные поражения нужно с красным плоским лишаем, автозным стоматитом, эрозивным сифилисом, стрептококковыми поражениями.
Лечение. Необходимо обследовать больного с целью выявления патогенетических факторов возникновения болезни, провести общий анализ крови, исследовать глюкозу крови и другие биохимические и иммунологические показатели. Обязательно исключить ВИЧ - инфекцию. Общеукрепляющее лечение проводят витаминами В1, В2, В6, В12, А, С, фитином, алоэ, фолиевой кислотой, иммунокорригирующими средствами - гамма - глобулином, нуклеинатом натрия, тактивином, метилурацилом, взвесью плаценты и другими. Широко применяются препараты железа. Для этиологического лечения назначают противокандидозные средства - нистатин, леворин, декамин, пимафуцин, пимафукорт, ламизил, орунгал, кетоконазол, флуконазол, флуцитозин и другие. Наружное лечение заключается в применении клотримазола, пимафукорта, травогена, травокорта, микоспора, раствора анилиновых красителей, микозолона, низорала, дактарина, ламизила, цитеала, тридерма и других препаратов в виде мазей и крема.
Профилактика кандидоза заключается в рациональном питании, дезинфекции предметов, которыми пользовались больные кандидозом, в выявлении и устранении экзогенных и эндогенных факторов, способствующих развитию болезни. Нельзя допускать к работе медицинский персонал палат и отделений новорожденных с кандидозными поражениями кожи и слизистых.
Кератомикозы. В группу кератомикозов входят грибковые заболевания, при которых поражается роговой слой эпидермиса и кутикула волоса. Представителем этой группы болезней является отрубевидный или разноцветный лишай, который вызывается грибом Pityrosporum orbiculare. Развитию заболевания или его рецидиву способствуют повышенная потливость, сахарный диабет, ожирение, заболевания желудочно-кишечного тракта, несоблюдение санитарно - гигиенических норм.
Клиническая картина характеризуется появлением преимущественно на коже груди, плечевого пояса, спины, шеи, реже на волосистой части головы слегка шелушащихся пятен желтоватого цвета. Шелушение выявляется четче при поскабливании (симптом Бенье - Мещерского). Субъективные ощущения, как правило, отсутствуют. Течение заболевания длительное, пятна увеличиваются в размерах, сливаются, могут занимать большую площадь кожного покрова.
Диагностика болезни основывается на клинических проявлениях, положительной пробе Бальцера (смазывание очагов 2% - 5% спиртовым раствором йода). При положительной пробе происходит интенсивное окрашивание пятен, так как мелкие чешуйки больше впитывают йод. Для диагностики поражения волосистой части головы применяют люминисцентную лампу Вуда, при поражении в очагах будет красно - желтого или темно - коричневого цвета свечение. В некоторых случаях проводится микроскопическое исследование чешуек на наличие гриба. Дифференциальная диагностика. В связи с тем, что после лечения остаются белые пятна, которые не загорают под действием УФЛ, необходимо отличать их от сифилитической лейкодермы, от вторичных пятен после розового лишая, псориаза и других болезней кожи. Лечение представляет определенные трудности в связи с возможными рецидивами болезни. В связи с этим необходимо предупредить больного об обязательной дезинфекции белья и одежды, которые соприкасались с пораженной кожей. Местное лечение заключается в смазывании пятен 2% - 5% спиртовым раствором йода, 2% салициловым спиртом, насыщенным раствором борной кислоты, 20% бензил - бензоатом, УФО, фунгицидными средствами. Профилактика заключается в соблюдении элементарных правил личной гигиены, борьбе с повышенной потливостью, лечении сопутствующих заболеваний.
Эритразма. Эритразма вызывается каринебактериями и относится к псевдомикозам. Болеют чаще мужчины. Одним из предрасполагающих факторов в развитии болезни является повышенная потливость. Локализация очагов поражения чаще в пахово-мошоночной складке, реже в межягодичной, в подмышечных впадинах, под молочными железами у женщин. Заболевание проявляется резко ограниченными и слегка шелушащимися коричневыми пятнами, обычно ничем не беспокоящими человека. Диагностика основывается на клинических проявлениях болезни и микроскопическом исследовании чешуек. Дифференцировать заболевание необходимо от проявлений эпидермофитии крупных складок.
Лечение. Применяются средства, что и при отрубевидном лишае Хороший терапевтический эффект дает применение 5% эритромициновой мази в течение двух недель.
Профилактика болезни основывается на соблюдении элементарных санитарно - гигиенических правил, протирание складок 2 % борно - салициловым спиртом.
Поиск по сайту: |
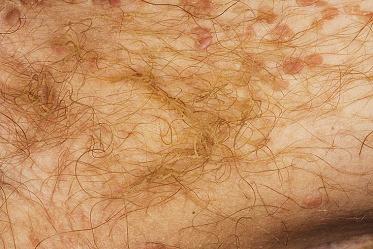 Трихомикозы - грибковые карантинные инфекции, при которых поражаются волосы. К ним относятся трихофития поверхностная, хроническая и глубокая, микроспория и фавус.
Трихомикозы - грибковые карантинные инфекции, при которых поражаются волосы. К ним относятся трихофития поверхностная, хроническая и глубокая, микроспория и фавус. К зоофильному типу болезни относится глубокая инфильтративно - нагноительная трихофития, при которой споры и нити мицелия гриба находятся снаружи волоса (Trichophyton ectothrix). За счет такого расположения по отношению к волосу у больных развивается выраженное перифокальное воспаление с гнойным расплавлением волосяных мешочков и окружающей ткани. Чистые культуры гриба называются Trichophyton gypseum (гипсовый) и Trichophyton faviforme (фавиформный). Источником заражения инфильтративно-нагноительной трихофитией являются коровы, телята, лошади, крысы, мыши, кролики, морские свинки.
К зоофильному типу болезни относится глубокая инфильтративно - нагноительная трихофития, при которой споры и нити мицелия гриба находятся снаружи волоса (Trichophyton ectothrix). За счет такого расположения по отношению к волосу у больных развивается выраженное перифокальное воспаление с гнойным расплавлением волосяных мешочков и окружающей ткани. Чистые культуры гриба называются Trichophyton gypseum (гипсовый) и Trichophyton faviforme (фавиформный). Источником заражения инфильтративно-нагноительной трихофитией являются коровы, телята, лошади, крысы, мыши, кролики, морские свинки.
 Микроспория. Заболевание чаще встречается среди детей, обладает большой контагиозностью. Различают антропофильный (человеческий) тип микроспории, которым болеют только люди. К возбудителям, паразитирующим только на коже и ее придатках человека, относятся Microsporum ferrugineum (ржавый микроспорум) и microsporum Audoin (микроспорум Одуэна).
Микроспория. Заболевание чаще встречается среди детей, обладает большой контагиозностью. Различают антропофильный (человеческий) тип микроспории, которым болеют только люди. К возбудителям, паразитирующим только на коже и ее придатках человека, относятся Microsporum ferrugineum (ржавый микроспорум) и microsporum Audoin (микроспорум Одуэна). Фавус. Заболевание вызывается антропофильным грибом Trichophiton Schonleinii, который располагается внутри волоса. Фавус менее контагиозный, чем микроспория и трихофития, носит очаговый или семейный характер. Источником заражения является больной человек, крайне редко мыши, кошки и другие животные. Заражение происходит при непосредственном контакте с больным человеком, но чаще через предметы, бывшие в употреблении у больного (головные уборы, расчески, меховые воротники, детские игрушки и т.д.). Инкубационный период колеблется от 2-х недель до 12 месяцев. Заболевание начинается в детском возрасте чаще у лиц, страдающих желудочно-кишечными, нервно-эндокринными заболеваниями, гиповитаминозом, иммунодефицитными состояниями. Поражается кожа волосистой части головы, ногти и гладкая кожа.
Фавус. Заболевание вызывается антропофильным грибом Trichophiton Schonleinii, который располагается внутри волоса. Фавус менее контагиозный, чем микроспория и трихофития, носит очаговый или семейный характер. Источником заражения является больной человек, крайне редко мыши, кошки и другие животные. Заражение происходит при непосредственном контакте с больным человеком, но чаще через предметы, бывшие в употреблении у больного (головные уборы, расчески, меховые воротники, детские игрушки и т.д.). Инкубационный период колеблется от 2-х недель до 12 месяцев. Заболевание начинается в детском возрасте чаще у лиц, страдающих желудочно-кишечными, нервно-эндокринными заболеваниями, гиповитаминозом, иммунодефицитными состояниями. Поражается кожа волосистой части головы, ногти и гладкая кожа.