|
|
|
Архитектура Астрономия Аудит Биология Ботаника Бухгалтерский учёт Войное дело Генетика География Геология Дизайн Искусство История Кино Кулинария Культура Литература Математика Медицина Металлургия Мифология Музыка Психология Религия Спорт Строительство Техника Транспорт Туризм Усадьба Физика Фотография Химия Экология Электричество Электроника Энергетика |
Исследование других органов 10 страница
2. Петлевые диуретики (фуросемид, буметанид, этакриновая кислота). 3. Диуретики, действующие преимущественно в области дистальных извитых канальцев (тиазидные и нетиазидные производные сульфаниламидов). 4. Диуретики, действующие в области собирательных трубок:
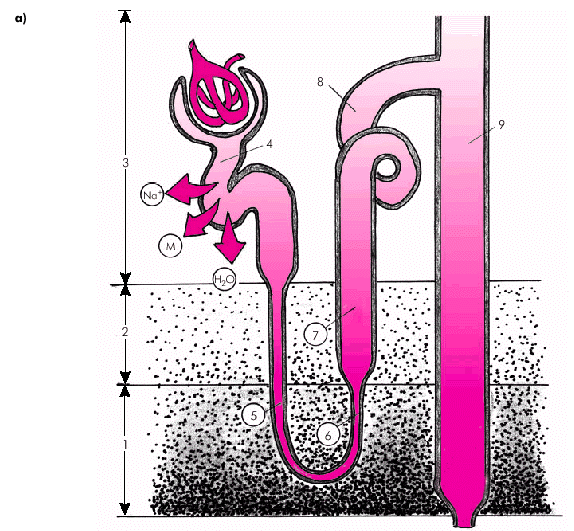
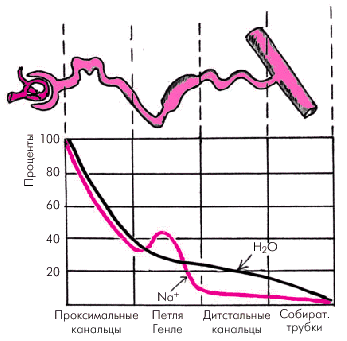
Для лучшего понимания механизмов действия различных диуретических средств необходимо вспомнить, как осуществляется реабсорбция Nа+, К+, Сl– и воды в почечных канальцах. Около 70% профильтровавшихся в клубочках ионов Na+, K+, Сl–, фосфатов, мочевины, бикарбонатов, глюкозы, аминокислот и других веществ реабсорбируются в проксимальных извитых почечных канальцах. Здесь же всасывается осмотически эквивалентное количество воды, поэтому канальцевая жидкость в этом отделе сохраняет изоосмию по отношению к плазме, т.е. моча не концентрируется и не разводится. Это так называемая облигатная (обязательная) реабсорбция воды и осмотически активных веществ, которая не зависит от потребностей организма (рис. 2.40, а). В нисходящем тонком сегменте петли Генле, проницаемом только для воды, под действием вертикального концентрационного градиента, существующего в ткани нормально функционирующей почки, происходит пассивная реабсорбция воды из просвета канальца в интерстициальную ткань почек. В восходящем тонком сегменте петли Генле, также проницаемом только для воды, канальцевая жидкость движется по направлению к наружной зоне мозгового вещества, где концентрация осмотически активных веществ ниже, чем у поворота петли. Поэтому вода здесь вновь частично поступает из интерстициальной ткани почки в просвет канальца (рис. 2.40, б). Восходящий толстый отдел петли Генле непроницаем для воды и проницаем для Na+. Здесь продолжается реабсорбция Na+, но уже без эквивалентного количества воды, как в проксимальном канальце. Поэтому концентрация канальцевой жидкости снижается, происходит ее разведение (рис. 2.40, в). Наконец, в дистальных извитых канальцах и собирательных трубках происходит факультативная реабсорбция Na+, воды и мочевины, интенсивность которой прямо зависит от потребностей организма: при этом всасывание воды и мочевины регулируется антидиуретическим гормоном (АДГ), а Na+ — альдостероном (рис. 2.40, в).
На рис. 2.41 схематически показана динамика реабсорбции Nа+ и воды в различных сегментах нефрона: проксимальных и дистальных канальцах, петле Генле и собирательных трубках. Максимальная реабсорбция приходится на проксимальные канальцы (облигатная реабсорбция) и петлю Генле (восхоящий толстый сегмент), минимальная — на собирательные трубки и дистальные извитые канальцы (факультативная реабсорбция). Большинство диуретиков угнетают активную реабсорбцию Nа+, Сl–, бикарбонатов, Са2+, что влечет за собой уменьшение пассивной реабсорбции воды и увеличение диуреза. 1. Осмотические диуретики. Действие осмотических диуретиков (маннитола, мочевины, 40% раствора глюкозы, альбумина и др.) основано на повышении концентрации осмотически активных веществ в плазме крови и в канальцевой жидкости. В результате снижается интенсивность обязательной реабсорбции осмотически активных веществ в проксимальных отделах канальцев и, соответственно, увеличивается количество и скорость движения канальцевой жидкости в петле Генле и в дистальных отделах канальцев. Это, в свою очередь, препятствует образованию осмотического градиента и ведет к снижению факультативной реабсорбции воды в дистальных канальцах и собирательных трубках. Такое состояние называется осмотическим диурезом.
Ингибиторы карбоангидразы. Диакарб, относящийся к этой группе диуретиков, угнетает действие фермента карбоангидразы. Последняя, как известно, обеспечивает в проксимальных извитых канальцах почек реабсорбцию натрия бикарбоната (NаHСО3) в обмен на выделение в просвет канальца ионов Н+ (рис. 2.42). В основе этого процесса лежит активируемая карбоангидразой реакция: СО2 + Н2О = = Н2СО3; образующаяся углекислота (Н2СО3) диссоциирует на ионы Н+ и HСО3–. Ионы Н+ выделяются в просвет канальцев, а на их место из канальцевой жидкости поступает эквивалентное количество ионов натрия (Nа+). В результате организм освобождается от водородных ионов и в то же время восполняет запасы натрия бикарбоната (NaHCO3), который реабсорбируется в интерстициальную ткань почки и попадает в кровь. Аналогичным образом происходит обмен ионов Н+ на ионы Nа+ с участием двухосновного фосфата и аммиака (подробнее см. последующие главы руководства). Прием диакарба угнетает эту реакцию: ионы Nа+ выводятся из организма, а ионы Н+ накапливаются в интерстициальной ткани, что, кстати, может способствовать возникновению метаболического ацидоза. Диакарб относится к слабым диуретикам. Его действие усиливается при метаболическом алкалозе, но значительно снижается при его отсутствии. Поэтому диакарб редко применяют при ХСН и только с целью быстрой коррекции метаболического алкалоза, вызванного, например, избыточным назначением петлевых или тиазидных мочегонных (см. ниже).
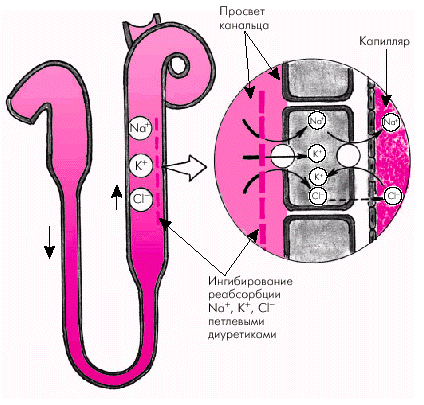
Петлевые диуретики. К этой группе диуретиков относятся: o фуросемид (лазикс); o этакриновая кислота (урегит); o буметанид. Петлевые диуретики — наиболее эффективные мочегонные средства, которые подавляют активную реабсорбцию Сl– и Nа+ в толстом восходящем сегменте петли Генле (рис. 2.43). Именно здесь реабсорбируется около 25–30% профильтровавшихся ионов Nа+. Одновременно происходит значительная потеря ионов К+ с мочой. Петлевые диуретики широко используют как при острой, так и при хронической СН. Они эффективны даже при значительном снижении скорости клубочковой фильтрации (менее 30 мл/мин). Помимо мощного диуретического действия, петлевые мочегонные средства при внутривенном введении оказывают отчетливый и быстрый венодилатирующий эффект и снижают преднагрузку еще до наступления диуретического действия. Это свойство петлевых диуретиков ипользуется при лечении больных с отеком легких.
В этих случаях фуросемид вводят внутривенно медленно (со скоростью не более 4–6 мг в мин). Начальная доза составляет от 20 мг до 60 мг; при необходимости доза может быть увеличена до 160–500 мг в сутки. Повторные внутривенные инъекции возможны каждые 4–6 ч. При ХСН фуросемид, этакриновую кислоты (урегит) или буметанид обычно применяют внутрь один раз в сутки (утром). Натрийуретическое и диуретическое действие обычно начинается через 30–60 мин после приема препарата и достигает максимума через 1–2 ч. Длительность действия составляет около 6 ч. В зависимости от тяжести отечного синдрома и выраженности диуретического эффекта суточные дозы петлевых диуретиков могут колебаться в широких пределах. Обычно фуросемид используют в дозе 40–80 мг в сутки, этакриновую кислоту — 50–100 мг в сутки и буметанид — 0,5–2,0 мг в сутки. 4. Тиазиды и тиазидоподобные диуретики. Мочегонные этой группы являются производными сульфаниламидов и воздействуют на дистальные отделы канальцев, ингибируя фосфодиэстеразу и усиливая выделение с мочой Nа+, К+, Сl–, гидрокарбонатов, фосфатов и магния. Наиболее распространенными представителями этой группы мочегонных средств являются гидрохлортиазид, индапамид и клопамид. Эффективность тиазидовых и тиазидоподобных диуретиков существенно меньше, чем петлевых диуретиков. Эффект мочегонных препаратов этой группы значительно уменьшается при снижении скорости клубочковой фильтрации меньше 40 мл/мин и прекращается при значениях меньше 30 мл/мин. Большинство диуретиков этой группы обладают гипотензивным эффектом. Лечение больных с начальной и умеренной ХСН и слабо выраженным отечным синдромом начинают с назначения гидрохлортиазида в дозе 25–100 мг в сутки один раз (утром натощак). Максимальный эффект достигается через 1 ч после приема, длительность действия — 12 ч. При необходимости суточная доза может быть увеличена до 200 мг в сутки и распределена на 1–2 приема. При этом значительно возрастает риск возникновения побочных эффектов (гипокалиемии, артериальной гипотензии). Противопоказания:
5. Калийсберегающие диуретики.Эти мочегонные средства (спиронолактон, амилорид и триамтерен) угнетают реабсорбцию Nа+ и секрецию К+ в собирательных трубках, в связи с чем на фоне увеличения диуреза не развивается гипокалиемии (рис. 2.44). Спиронолактон (верошпирон) обладает уникальной способностью ингибировать альдостерон. Калийсберегающие диуретики обладают слабым мочегонным действием. Обычно их назначают в сочетании с петлевыми и тиазидовыми диуретиками с целью снижения риска возникновения гипокалиемии. Спиронолактон (верошпирон) применяют для профилактики и лечения гипокалиемии, развившейся при лечении петлевыми и тиазидовыми диуретиками, а также в комплексной терапии гиперальдостеронизма, в том числе у больных ХСН. Спиронолактон назначают в дозе 75–100 мг в сутки в течение 2–8 недель. Слабо выраженный мочегонный эффект начинает проявляться только через 48–72 ч после приема препарата, хотя уже через сутки уровень калия сыворотки начинает возрастать. В последние годы спиронолактон пытаются использовать в качестве средства, предупреждающего развитие интерстициального фиброза миокарда и ремоделирования сосудов, обусловленного повышенным содержанием альдостерона у больных ХСН. При этом используют длительный прием сравнительно низких доз препарата (75 мг в сутки).
Триамтерен применяют в дозе 50–100 мг (в 2 приема) в качестве калийсберегающего средства и 200–300 мг в сутки — с целью получить слабый мочегонный эффект. При приеме триамтерена диуретический эффект начинается через 2–4 ч и продолжается 7–12 ч. В клинической практике нередко используют комбинированный препарат — триампур композитум, в состав которого входят 25 мг триамтерена и 12,5 мг гидрохлортиазида. Амилорид применяют в суточной дозе 5–20 мг в сутки, начало действия — через 2–3 ч после приема. Его длительность достигает 12–24 ч. Калийсберегающие диуретики противопоказаны при:
В табл. 2.12. суммированы некоторые сведения о фармакодинамике диуретиков. Выбор диуретиков и общая тактика лечения Индивидуальный выбор диуретиков при ХСН определяется многими факторами:
Таблица 2.12 Суточные дозы и время действия диуретиков при лечении больных ХСН
Примечания: Начальные стадии ХСН (ФК I), как правило, не требуют лечения диуретиками. При умеренной ХСН (ФК II, иногда — ФК III) и сохраненной функции почек (скорость фильтрации более 30 мл/мин) целесообразно назначать тиазидовые или тиазидоподобные диуретики, особенно при сочетании ХСН и АГ. Прогрессирование ХСН (ФК III–IV) и отечного синдрома, как правило, требует применения более мощных петлевых диуретиков (фуросемида, этакриновой кислоты, буметанида). При назначении диуретиков больным с выраженным отечным синдромом нередко вначале необходимо создать так называемый форсированный диурез, когда количество выделяемой мочи существенно (на 600–800 мл в сутки) превышает объем потребляемой жидкости. При этом часть мочегонных препаратов целесообразно вводить внутривенно. Такое лечение требует ежедневного измерения диуреза, исследования электролитов крови, а также определения массы тела (МТ). Последняя на фоне оптимально подобранных доз диуретиков должна снижаться на 500–700 г в сутки. После достижения желаемого эффекта переходят на поддерживающую терапию. В этот период следует подобрать такую дозу диуретика, чтобы количество выделенной за сутки мочи было по крайней мере не меньше количества выпитой жидкости, а МТ оставалась стабильной.
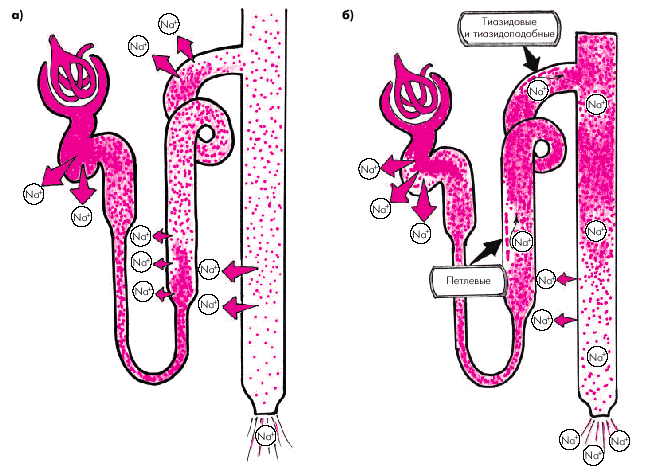
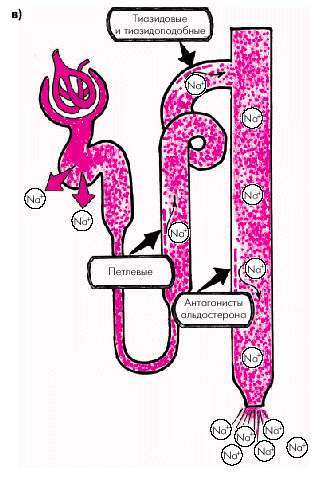
Следует помнить, что при лечении мочегонными средствами как в фазе форсированного диуреза, так и во время поддерживающей терапии, всегда полезной оказывается комбинация диуретиков с различным механизмом и локализацией действия. Это позволяет расширить зону блокады реабсорбции Nа+ в канальцах почек и одновременно повысить эффективность каждого из диуретиков. Например, назначение петлевых диуретиков, блокирующих реабсорбцию натрия в восходящем толстом сегменте петли Генле, приводит к увеличению концентрации ионов Nа+ в содержимом дистальных извитых канальцев (рис. 2.45.б). Такая “загрузка” ионами Nа+ (т.е. субстратом для действия диуретиков) сопровождается повышением эффективности тиазидовых мочегонных, блокирующих реабсорбцию на уровне дистальных извитых канальцев. В свою очередь, применение петлевых и тиазидовых мочегонных сопровождается “загрузкой” ионами Nа+ собирательных трубочек, где действуют антагонисты альдостерона. В результате повышается эффективность и этих диуретиков (рис. 2.45, в). Иными словами, назначение любого мочегонного препарата, действующего на более проксимальные участки нефрона, усиливает эффективность диуретиков, “работающих” на более дистальных его участках. Это позволяет существенно уменьшить суточные дозы каждого из мочегонных и снизить, таким образом, риск возникновения побочных эффектов. В клинике наиболее часто используют комбинацию фуросемида с гидрохлортиазидом или фуросемида, гидрохлортиазида и спиронолактона (верошпирона).
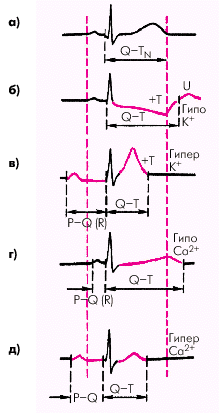
Следует помнить, что при применении петлевых, тиазидовых и калийсберегающих диуретиков достаточно быстро (через 1,5–2 недели лечения) развивается более или менее выраженный метаболический алкалоз, что снижает действие тиазидовых и петлевых диуретиков. В этих случаях целесообразно один раз в 2 недели на 3–4 дня дополнительно назначать прием ингибитора карбоангидразы — ацетазоламида (диакарба), который “подкисляет” мочу и восстанавливает эффективность действия петлевых и тиазидовых диуретиков. Длительное лечение мочегонными средствами больных ХСН должно сочетаться с назначением ингибиторов АПФ, которые не только нивелируют побочные эффекты диуретиков (гипокалиемии, рефлекторной активации РААС и др.), но и потенцируют и усиливают эффекты друг друга. Следует помнить, что во многих случаях назначение ингибиторов АПФ сравнительно быстро приводит к уменьшению или исчезновению клинических проявлений отечного синдрома. Побочные эффекты Лечение диуретиками всегда сопряжено с риском возникновения серьезных побочных эффектов этих препаратов, многие из которых приводят к заметному уменьшению эффективности терапии больных ХСН, нарастанию симптомов сердечной недостаточности и (при отсутствии соответствующего лечения) — к развитию ряда тяжелых осложнений (артериальная гипотензия, нарушения сердечного ритма, внезапная сердечная смерть). Основными побочными эффектами, развивающимися при лечении больных ХСН диуретиками, являются: 1. Артериальная (в том числе ортостатическая) гипотензия. 2. Электролитные нарушения: o гипокалиемия; o гипонатриемия; o гипомагниемия; o гипокальциемия; o гиперкалиемия (калийсберегающие диуретики). 3. Нарушения кислотно-щелочного состояния (равновесия): o метаболический алкалоз; o метаболический ацидоз. 4. Снижение функции почек. 5. Метаболические нарушения: o гиперурикемия; o гипергликемия; o гиперлипидемия и др. Гипокалиемия — это снижение содержания калия в плазме крови ниже 3,4 ммоль/л. Гипокалиемия чаще развивается при применении тиазидовых и петлевых диуретиков. Клинические проявления гипокалиемии не всегда характерны. Может появляться мышечная слабость, апатия, одышка, склонность к брадикардии или тахикардии, нарушениям сердечного ритма и т.п. На ЭКГ выявляются характерные изменения конечной части желудочкового комплекса: горизонтальное смещение сегмента RS–T ниже изолинии, уменьшение амплитуды зубца Т или формирование двухфазного (–+) или отрицательного зубца Т, а также удлинение электрической систолы желудочков — интервала Q–T (рис. 2.46).
Лечение гипокалиемии, развившейся на фоне применения диуретиков, включает несколько принципиальных моментов. 1. Отмена (по крайней мере, временная) петлевых и тиазидовых диуретиков и других препаратов, способствующих развитию гипокалиемии (сердечные гликозиды и др.). 2. Назначение калиевой диеты (см. выше), что в большинстве случаев позволяет скорректировать нарушения содержания К+, если оно находилось в пределах 3,2–3,4 ммоль/л. 3. Назначение препаратов калия, которые следует использовать при исходной концентрации К+ ниже 3,2 ммоль/л:
Гипомагниемия диагностируется при снижении содержания магния в сыворотке крови ниже 0,7 ммоль/л. Гипомагниемия чаще развивается при лечении петлевыми и тиазидовыми мочегонными. В клинической картине преобладают судороги отдельных мышц, ларингоспазм, бронхоспазм, тахикардия, экстрасистолия, парестезии, заторможенность, галлюцинации. Гипомагниемия обычно сочетается с гипокалиемией. Лечение гипомагниемии включает следующие мероприятия. 1. Отмена (временная) петлевых и тиазидовых диуретиков, сердечных гликозидов и др. 2. Назначение магниевой диеты (см. выше). 3. Назначение панангина или аспаркама по 2 табл. 4 раза в день. 4. В тяжелых случаях — внутривенное капельное введение (медленно в течение 3 ч) 6 г магния сульфата в 1 л 5% раствора глюкозы (контроль за АД и дыханием!). 5. Внутримышечное введение 10 мл 25% раствора магния сульфата 2–4 раза в сутки (контроль АД!). 6. Дополнительное назначение калийсберегающих диуретиков. Гипокальциемия диагностируется при снижении концентрации кальция в сыворотке крови ниже 2,1 ммоль/л. Чаще она развивается при применении петлевых диуретиков. Наиболее ярким клиническим проявлением гипокальциемии являются спонтанные сокращения мышц — судороги, возникающие вследствие резкого повышения возбудимости мышечных и нервных клеток. При тяжелой гипокальциемии может наступить смерть от остановки дыхания. На ЭКГ при гипокальциемии обнаруживают удлинение электрической систолы желудочков (интервала Q–T), а также снижение амплитуды зубца Т и некоторое укорочение интервала P–Q(R) (см. рис. 2.46). Лечение: 1. Отмена петлевых диуретиков. 2. Назначение кальциевой диеты: молочные продукты, салаты, капуста и др. 3. Назначение внутрь препаратов кальция. 4. В тяжелых случаях внутривенное введение препаратов кальция. Гиперкалиемия развивается при применении калийсберегающих диуретиков, особенно на фоне заболеваний, сопровождающихся склонностью к гиперкалиемии (ХПН). Гиперкалиемия диагностируется при повышении содержания К+ в сыворотке крови выше 5,3 ммоль/л. Клинические проявления. Основное физиологическое действие калия — это обеспечение электрического потенциала клетки. Калий поддерживает также осмотический и кислотно-основной гомеостаз в клетке, участвует в синтезе белка, гликогена, АТФ, КФ, фосфорилировании глюкозы и других биохимических процессах. Повышение содержания калия в плазме крови до 6 ммоль/л обычно не сопровождается клиническими симптомами. На ЭКГ при умеренной гиперкалиемии можно обнаружить высокие, узкие заостренные положительные зубцы Т и укорочение электрической систолы желудочков — интервала Q–T (см. рис. 2.46). Более выраженная гиперкалиемия (6,0–7,3 ммоль/л) сопровождается повышением возбудимости клеток: развиваются парестезии, парезы, мышечные параличи, нарушения сердечного ритма (брадикардия или тахикардия), замедление атриовентрикулярной и внутрижелудочковой проводимости.
Поиск по сайту: |





 Запомните
При индивидуальном подборе больным ХСН поддерживающей терапии мочегонными средствами следует ориентироваться на ежедневный прием минимальных доз диуретиков, при которых МТ остается стабильной на протяжении всего лечения. У большинства больных ХСН нецелесообразно применение “ударных” доз диуретиков 1–2 раза в неделю (например, фуросемида по 40–80 мг), что увеличивает число побочных эффектов и случаев “непереносимости” мочегонных препаратов.
Запомните
При индивидуальном подборе больным ХСН поддерживающей терапии мочегонными средствами следует ориентироваться на ежедневный прием минимальных доз диуретиков, при которых МТ остается стабильной на протяжении всего лечения. У большинства больных ХСН нецелесообразно применение “ударных” доз диуретиков 1–2 раза в неделю (например, фуросемида по 40–80 мг), что увеличивает число побочных эффектов и случаев “непереносимости” мочегонных препаратов.