|
|
|
Архитектура Астрономия Аудит Биология Ботаника Бухгалтерский учёт Войное дело Генетика География Геология Дизайн Искусство История Кино Кулинария Культура Литература Математика Медицина Металлургия Мифология Музыка Психология Религия Спорт Строительство Техника Транспорт Туризм Усадьба Физика Фотография Химия Экология Электричество Электроника Энергетика |
N – Регіонарні лімфатичні вузли
Тх Не досить даних для оцінки стану регіонарних лімфатичних вузлів N0 Немає ознак ураження регіонарних лімфатичних вузлів N1 Наявні метастази в регіонарних лімфатичних вузлах М – Віддалені метастази МХ Не досить даних для визначення віддалених метастазів М0 Віддалені метастази не визначаються М1 Наявні віддалені метастази Клініка. Часто першим, однак не раннім, симптомом раку стравоходу є дисфагія - порушення проходження їжі при ковтанні.
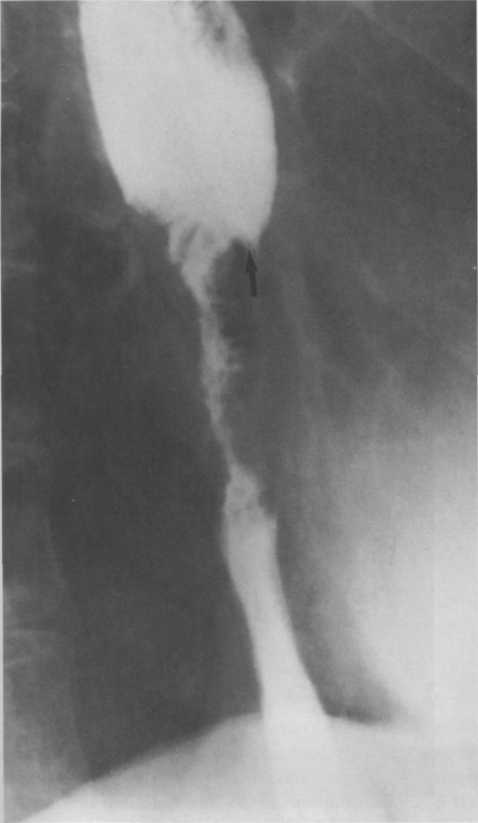
Слід розрізняти функціональну та органічну дисфагію. Функціональна дисфагія з’являється раніше. На наявність невеликої пухлини стравоходу (вузол, виразка) без ознак стенозу здорова стінка відповідає спазмом (поперхнення їжею). Пізніше настає органічна дисфагія, тобто стійке порушення проходження їжі при кожному ковтанні. Органічна дисфагія свідчить про циркулярне ураження стравоходу і є пізньою ознакою процесу. Спочатку погано проходить тверда їжа, потім із розвитком стенозу - і рідка. Порушення нормального харчування спричинює виснаження хворих. У деяких хворих з'являються загрудинні болі, а також болі при проходженні їжі через стравохід, слинотеча. Ці симптоми є пізніми і часто пов'язані з супутнім езофагітом або проростанням пухлини в суміжні органи. Діагностика. Наявність навіть функціональної дисфагії в осіб похилого віку дає підстави запідозрити насамперед рак стравоходу. Деякі захворювання можуть також проявлятися дисфагією, але трапляються рідко (близько 15%); характер дисфагії тоді інший і тривалість її довша. Це стосується дисфагії при доброякісних пухлинах, ахалазії стравоходу і кардії (кардіоспазмі), при змінах аорти в осіб старшого віку.
Рубцеві звуження стравоходу як причину дисфагії визначають на основі анамнезу, хоча на тлі рубцевих змін може виявитися і пухлина. Анамнестично також можна поставити діагноз локального рубцевого медіастиніту (хвороба Гантера), що може бути наслідком пневмонії.
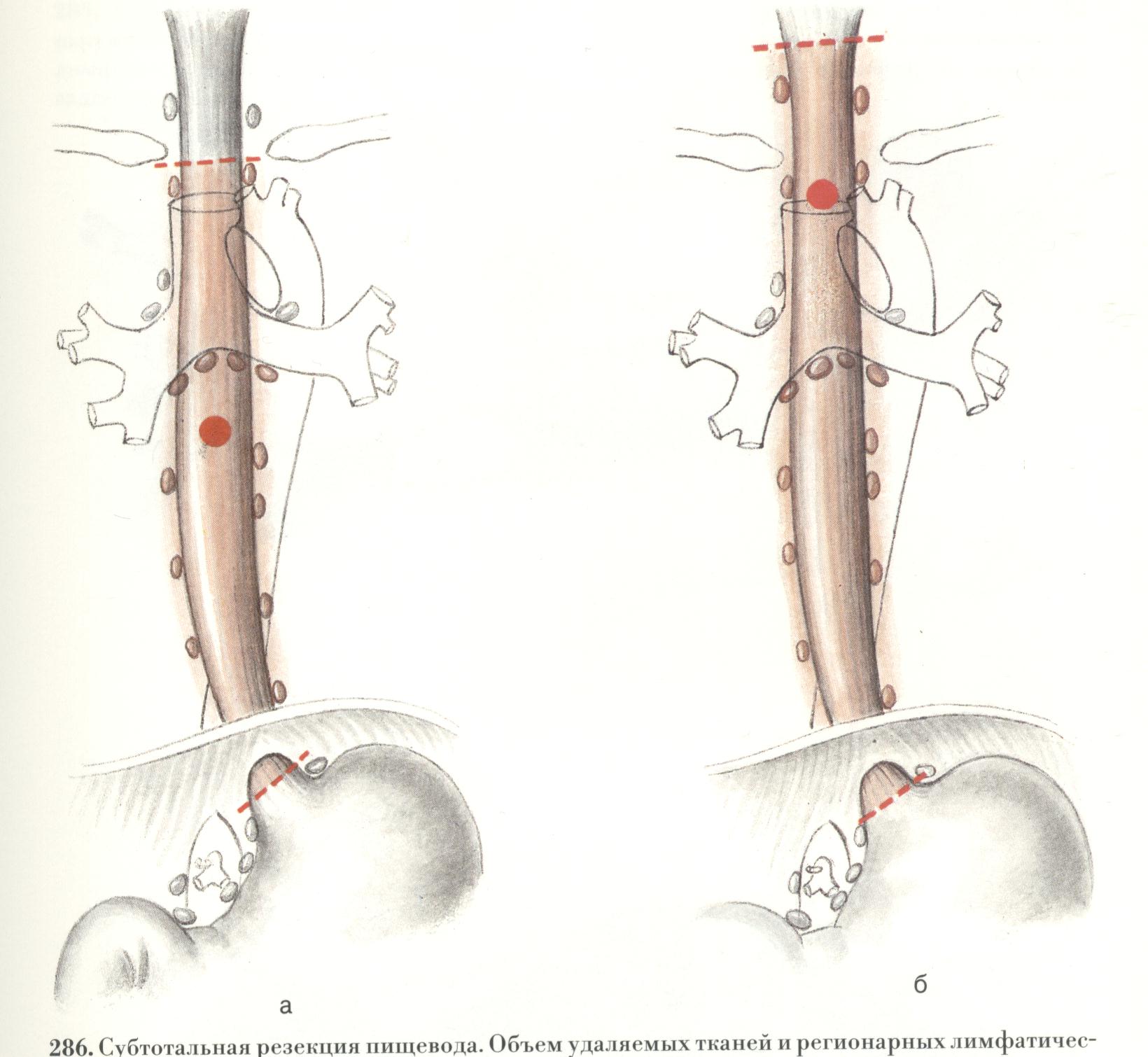
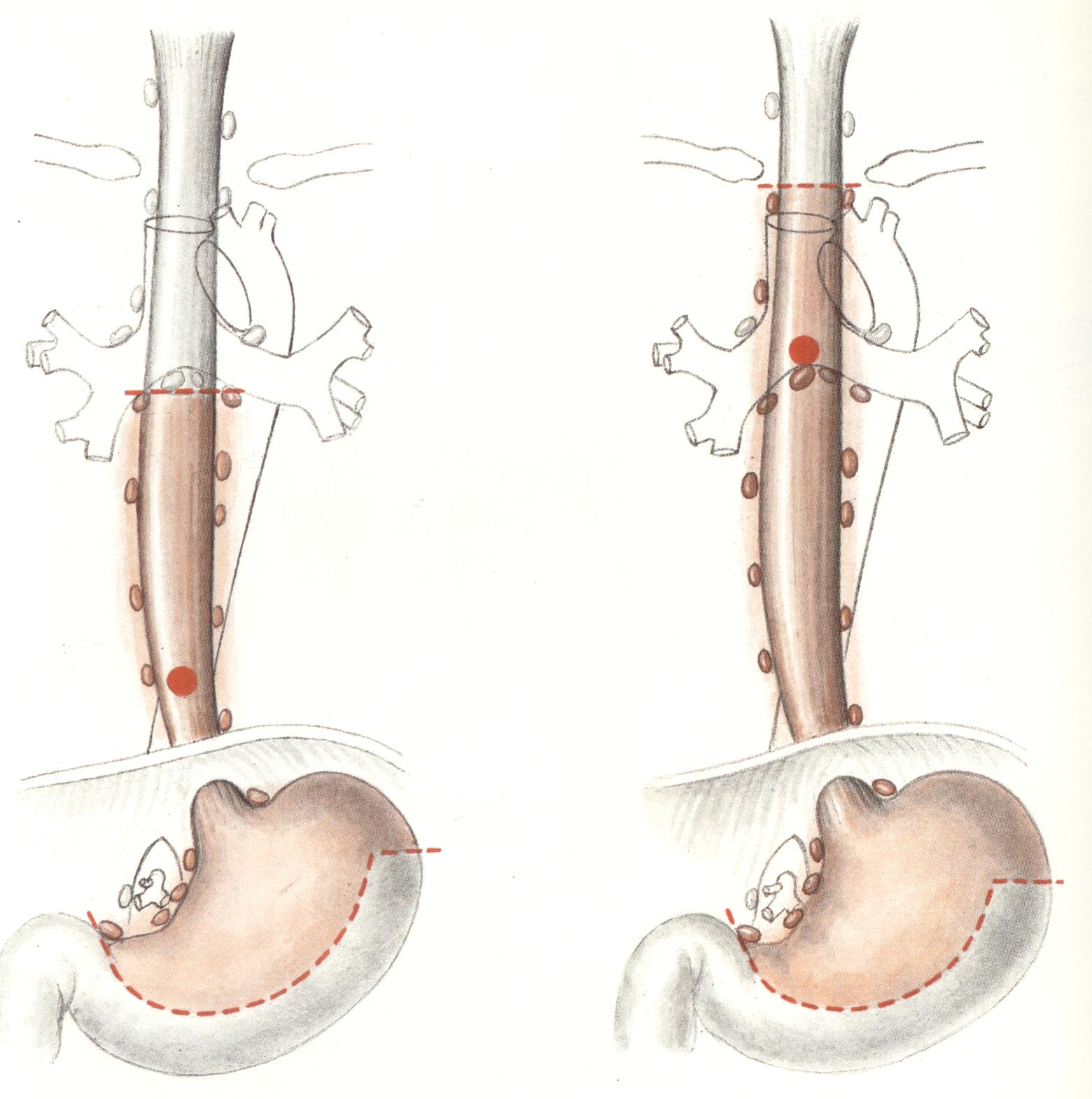
Основними методами діагностики є рентгенологічний та ендоскопічний. При рентгеноскопії виявляється звуження стравоходу з ригідними стінками, перистальтика на рівні ураження відсутня. Часто наявне супрастенотичне розширення стравоходу. Рентгенологічна картина залежить від форми росту пухлини. При виразковій формі росту можна виявити депо барію в стінці стравоходу. Часто протяжність ураження можна визначити тільки рентгенологічно. Езофагоскопічно можна побачити власне пухлину або її непрямі ознаки. При цьому видно лише звуження стравоходу, через яке пройти неможливо, але ригідність стінки під час дослідження ендоскопом, відсутність розправлення складок при роздуванні свідчать про пухлинну патологію. У кожному випадку потрібна біопсія пухлини або ексфоліативне цитологічне дослідження для верифікаії діагнозу. Лікування.При ракові стравоходу застосовують хірургічне і променеве лікування. Хіміотерапія недостатньо ефективна. Зараз проводяться пошуки як нових препаратів так і схем їх введення з метою підвищення ефективності цитостатичного лікування. Вибір методу лікування залежить від локалізації процесу, стадії та біологічних особливостей пухлини і хворого. При локалізації пухлини в шийному відділі основним видом лікування є променева терапія. Розширені операції, при яких видаляють стравохід, гортань, накладають фарингофісуру та гастростому (типу операції Габріеля) виконуються дуже рідко. Якщо рак грудного відділу розташований вище дуги аорти, то променева терапія також є методом вибору. Коли пухлина розташована на рівні дуги аорти або нижче, то застосовують комбіноване лікування – ад’ювантну променеву терапію і операцію. Завдяки успіхам хірургічної техніки та анестезіології нині стали можливими одномоментні операції, при будь-якій локалізації пухлини в стравоході. Оптимальною вважається через плевральна резекція стравоходу з внутрішньо плевральною пластикою за Льюісом.
Ця операція має переваги над іншими як з онкологічної так і функціональної позиції. Операція Добромислова – Торека, яка передбачає екстирпацію стравоходу з наступним (другий етап) відновленням безперервності стравоходу виконують також рідко і це зв'язано з певними технічними передумовами (недостатня довжина шлункового трансплантату, порушення його кровопостачання, тощо). При локалізації пухлини безпосередньо в наддіафрагмальній частині стравоходу або в абдомінальному відділі, оптимальною є операція типу Гарлока, що здійснюється через лівий торакоабдомінальний доступ. З хірургічної точки зору проблему лікування раку стравоходу розглядають разом з проблемою рака кардіального відділу шлунка з переходом на стравохід. Одиноко ефективним методом лікування цієї локалізації рака є хірургічний. Операція виконується тільки з торакоабдомінального доступу. Типовою операцією при кардіо-езофагальному ракові є проксимальна резекція шлунка з резекцією нижньої частини стравоходу. Стравохід перетинають на віддалі не менше 4см. від верхнього краю пухлини. При гастроезофагеальному ракові виконують гастректомію з резекцією нижньої частини стравоходу. Дані операції нерідко необхідно розширювати за рахунок додаткових резекцій суміжних органів (печінки, підшлункової залози, діафрагми, наднирника, попереково-ободової кишки, легень, перикарду, селезінки). Резектабельність складає біля 50%. У нерезектабельних випадках можливі симптоматичні операції для забезпечення можливостей харчування: гастро і єюностомія, обхідні анастомози, реканалізація стравоходу лазерними променями. При раку середньої та нижньої третини грудного відділу стравоходу часто застосовується самостійне променеве, поєднано-променеве та хіміопроменеве лікування. Дистанційне опромінення проводиться методом дрібного фракціонування дозою 2 Гр (5 разів на тиждень) при сумарній дозі 50...60 Гр. Внутрішньопорожнине опромінення здійснюється за допомогою шлангових апаратів типу Селектрон, Агат ВУ методом післявведення до сумарної дози 20-30 Гр. Іноді перед опроміненням для харчування хворого накладають гастростому. Низька ефективність лікування раку стравоходу вимагає внесення змін у тактику лікування. Надії пов'язуються, зокрема, з проведенням неоад’ювантної хіміотерапії (особливо комбінаціями, що включають цисплатин та 5-фторурацил). Прогноз.П'ятирічне виживання хворих при хірургічному лікуванні становить близько 30%, при променевому – лише 5%. Пухлини шлунка Розрізняють три великі групи пухлин шлунка: епітеліальні, неепітеліальні, а також пухлини кровотворної та лімфоїдної тканин. Пухлини кожної групи поділяються на доброякісні та злоякісні. До доброякісних епітеліальних пухлин зараховують поліпи, до злоякісних – рак шлунка. Поліпи виявляють у 0,5...3,5% обстежених. Поліпи частіше спостерігаються у хворих з гіло- або ахлоргідрією. Розрізняють гіперпластичні та аденоматозні поліпи, поодинокі та множинні, на широкій або на вузькій ніжці. Неепітеліальні пухлини трапляються рідко – (0,5... 1,0% всіх випадків пухлин), частіше мають доброякісну природу. Залежно від тканини гістогенетично розрізняють доброякісні пухлини: лейоміому (м'язова тканина), фіброму (сполучна тканина), ліпому (жирова тканина), неврилемому, нейрофіброму, гангліоневрому (нервова тканина). Відповідно злоякісні пухлини мають назви: лейоміосаркома, фібросаркома, ліпосаркома, нейрофібросаркома, гемангіосаркома, лімфангіосаркома. З ретикулоендотеліальної тканини шлунка розвиваються злоякісні лімфоми (негоджкінська лімфома, лімфосаркома, хвороба Годжкіна). Серед злоякісних неепітеліальних пухлин вони трапляються найчастіше (60...70%). До групи найпоширеніших злоякісних захворювань шлунка належить рак. Епідеміологія.Серед усіх злоякісних пухлин рак шлунка становить близько 10%, а серед пухлин шлунково-кишкового каналу – до 50%. Високі показники захворюваності спостерігаються в Японії (56,8 на 100.000 населення), Фінляндії (48,7), Бразилії (49,5), Колумбії (44,5), Росії (44,6), Ісландії (41,6). Низька захворюваність спостерігається в СІЛА (5,2 на 100.000 населення), Канаді (8,0), Австралії (8,4), Індонезії (12,8), Грузії (11,7). В Україні на даний час захворюваність на рак шлунка складає 30.8 випадків на 100.000 населення, у чоловіків більш як у два рази вища ніж у жінок (відповідно 29,6 і 12,0 на 100.000 населення), а смертність складає 15,2 на 100.000 населення. Захворюваність та смертність на рак шлунка в Україні є досить високими (середній світовий стандарт 19,0 та 15,2 на 100.000 населення відповідно). Ріст захворюваності з роками незначний - близько 2,5% у рік). Летальність при раку шлунка до року висока і складає 66%. Найбільший ризик захворіти на рак шлунка в осіб у віці 60 і більше років у чоловіків – 5% (1 із 20 осіб), а ризик захворіти на протязі життя - 6,1% (1 із 17 осіб). Захворюваність на рак шлунка в різних регіонах України приблизно одинакова, хоча вона є дещо нижчою в Закарпатській області (20,7 на 100.000 населення) і високою в Сумській області (44,8 на 100.000 населення). Близько 85% хворих на рак шлунка мають вік понад 40 років, переважний вік пацієнтів – 50...60 років. За останні роки намітилася тенденція до зниження захворюваності на рак шлунка. Етіологія.Чітких етіологічних факторів не виявлено, хоча відомо, що деякі умови сприяють розвитку раку шлунка. Важливою є роль харчування: несприятливу роль грає вуглеводнева їжа, нестача вітамінів у їжі, особливо вітаміну А, аскорбінової кислоти. Вища захворюваність на рак шлунка спостерігається в районах з надмірним вмістом нітратів у грунті, воді і їжі. Нітрати лід час взаємодії з амінами в шлунку утворюють нітрозаміни, канцерогенний вплив яких доведено. Нітрозаміни утворюються здебільшого при зниженій кислотності шлункового соку. Бактерії, що сприяють синтезу нітрозамінів, гинуть у нормальному середовищі шлунка. їжа з підвищеним вмістом бензпірену (копчені, смажені страви) також спричинює рак шлунка. Захворювання на рак шлунка пов'язано також з уживанням міцних алкогольних напоїв, курінням тютюну. Високим є ризик захворіти на рак шлунка в осіб, що почали палити в молодому віці. Захворюваність на рак шлунка серед курців учетверо вища, ніж серед тих, що не палять. Вживання солоних продуктів збільшує ризик захворювання в кілька разів, а вживання молока зменшує ризик захворювання на 30 %, як і вживання свіжих овочів і фруктів. Захворюваності сприяє нестача кобальту, магнію в грунті та їжі, надмір цинку, міді. Вітамін А, каротин, синтетичні ретиноїди, вітамін С, які мають антиоксидантні властивості, запобігають утворенню нітрозамінів у шлунково-кишковому каналі. Роль генетичних факторів не доведено, хоча в родичів хворих на рак шлунка ризик захворювання вищий. У цих осіб частіше виявляють кишкові метаплазії, дисплазії, що є передраковими станами. Передрак. До місцевих передпухлинних захворювань належать анацидні гастрити, особливо з дисплазією епітелію, дисрегенераторні (метапластичні) гастрити, складчастий гіперпластичний гастрит (хвороба Менетріє), аденоматозні поліпи та множинний поліпоз шлунка, перніціозна анемія, резекований шлунок. Нормальна слизова шлунка вкрита клітинами, які продукують слиз, соляну кислоту, пепсиноген, гормони, гастрин, серотонін. Регенерація клітин слизової відбувається протягом двох днів, заміна епітеліального покриву - чотири-вісім днів. Виникненню раку передує підвищена проліферація клітин, розвиток кишкової метаплазії епітелію. Це спостерігається частіше при хронічному атрофічному гастриті. Проліферація клітин прогресивно збільшується з наростанням процесів атрофії. Тому серед хронічних гастритів основним передраковим захворюванням вважається метапластичний, дисрегенераторний гастрит, який пов'язаний із секреторною недостатністю. Анацидні гастрити, що характеризуються відсутністю вільної соляної кислоти в шлунковому соці, супроводжуються атрофією епітелію слизової, на тлі якої часто можна виявити вогнища підвищеної проліферації, дисплазії епітелію. Іноді виявляються вогнища епітелію, невластивого слизовій шлунка, зокрема кишкового епітелію (вогнища метаплазії). Такі гастрити називають метапластичними, дисрегенераторними. Зрозуміло, що діагностика цих гастритів можлива тільки за допомогою морфологічного дослідження матеріалу, взятого при фіброгастроскопії. Частота переродження поліпів у рак шлунка залежить від розмірів, кількості поліпів, гістологічної будови. Гранульоматозні поліпи виникають як реакція на подразнення слизової шлунка (опік, травма, запальний процес). Це звичайні гіпертрофічні грануляції, які не стосуються пухлинного процесу. Аденоматозні поліпи - це доброякісні пухлини різного ступеня зрілості. Гранульоматозні поліпи ростуть повільно і майже ніколи не малігнізуються, аденоматозні поліпи малігнізуються досить часто (75%). Серед усіх поліпів 90% за морфологічною структурою є гіперпластичними і тільки 5... 10% аденоматозними. Загальна частота малігнізації поліпів коливається від 2 до 20%. Поодинокі та дрібні поліпи (до 1 см у діаметрі) переходять у рак рідко, множинні поліпи та поліпи понад 2 см у діаметрі на широкій основі малігнізуються набагато частіше і майже завжди перетворюються в рак. Питання малігнізації виразки шлунка часто підлягає сумніву, але виразки кардіального і субкардіального відділів та дна шлунка в осіб, яким сповнилося 50 років, завжди підозрілі на рак. Часто такі виразки – це із самого початку ракові виразки, що утворились внаслідок розпаду пухлини шлунка. Як правило, ці пухлини мають морфологічну структуру недиференційованого раку (в тому числі перстневидноклітинного), який схильний до розпаду навіть у початкових стадіях з утворенням виразки. І тільки гістологічне дослідження цієї виразки (причому зроблене з кількох місць виразки) може вказати на справжній характер процесу. Зрештою, такі хворі завжди підлягають операції з подальшим гістологічним дослідженням виразки. Виразки антрального відділу з високою кислотністю шлункового соку рідко трансформуються в рак. Досить часто спостерігається рак шлунка у хворих з перніціозною анемією (25...40%), яка супроводжується атрофічним гастритом зі зниженою шлунковою секрецією. Після резекції шлунка залишається високий ризик захворювання на рак кукси шлунка (близько 20%), тому резекований шлунок зараховують до групи ризику.
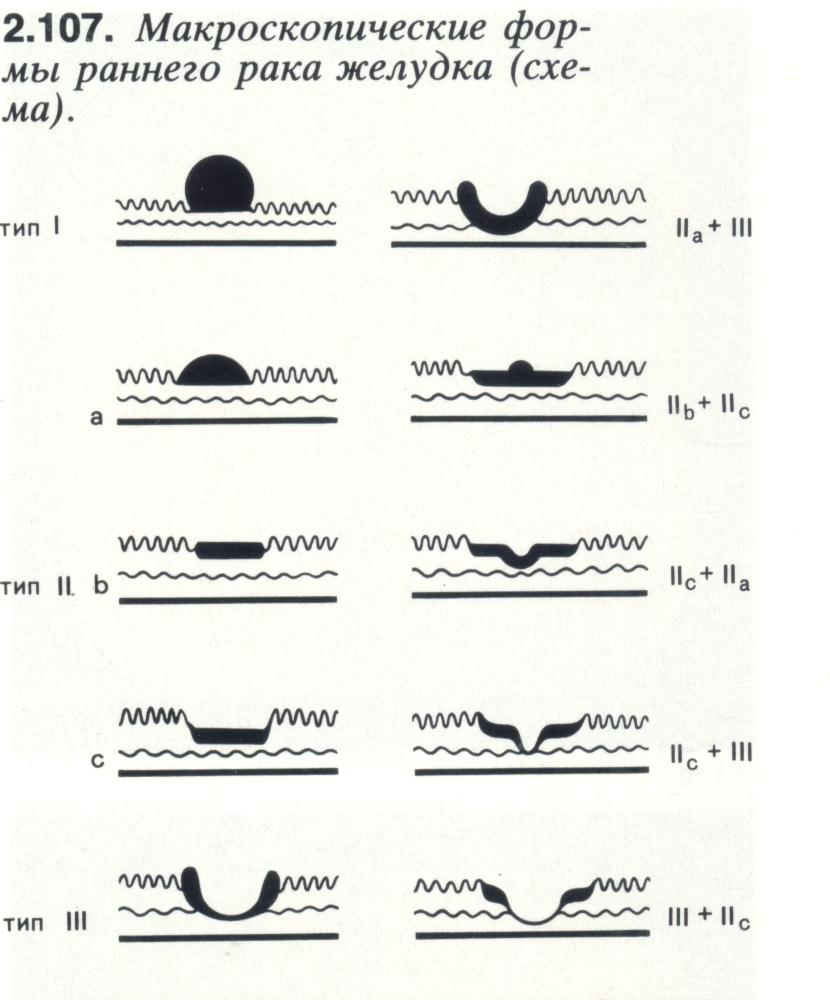
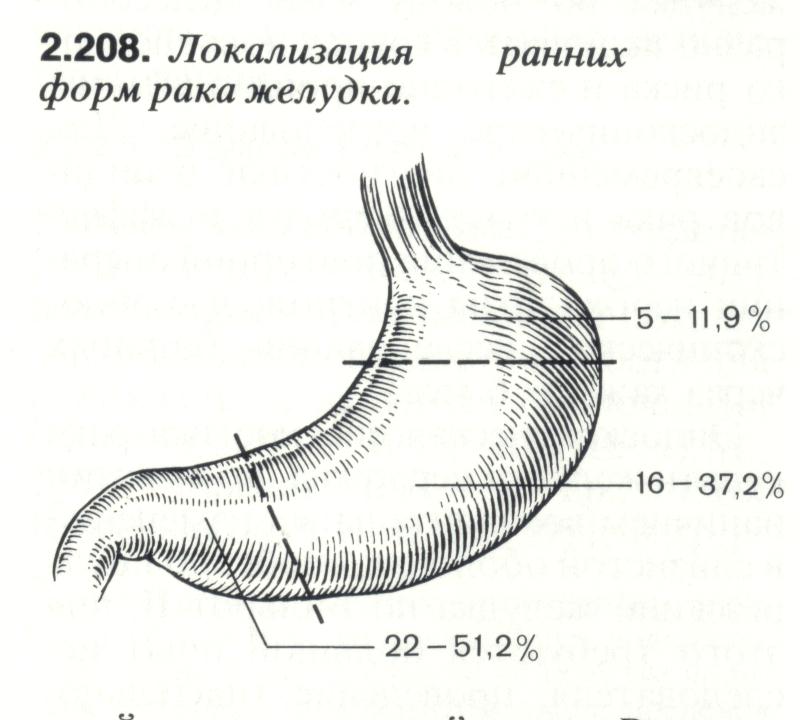
Морфологічно передракові стани характеризуються проліферативними змінами в епітелії з порушенням дозрівання клітин, що називається дисплазією. Розрізняються три ступені дисплазії. При І ступені епітелій відрізняється від нормального тільки тенденцією до проліферації. Дисплазія П ступеня характеризується явною атипією клітин у глибоких шарах епітелію. Порушення структури всього епітеліального шару з атипією клітин свідчить про наявність дисплазії Ш ступеня. Дисплазію епітелію можна виявити під час морфологічного дослідження різних передракових (фонових) станів (гастритів, поліпів, виразок, слизової кукси шлунка тощо). Ці морфологічні зміни реально підвищують ризик розвитку раку шлунка, а особи з виявленими змінами типу дисплазії потребують пильного диспансерного нагляду і, якщо це необхідно, лікування. Встановлено, що рак шлунка на тлі гастриту без дисплазії епітелію трапляється рідко, при помірній дисплазії епітелію рак виникає в 15...20% випадків, а при важкій дисплазії – у 80 % випадків. Тому згідно з сучасними поглядами діагноз гастриту як передракового захворювання повинен встановлюватися морфологічно при біопсії слизової шлунка. Зазначимо, що рак шлунка часто виникає без клінічних проявів попередніх захворювань шлунка, тому роль їх не слід переоцінювати. Ця проблема вимагає дальшого вивчення. Важливе значення для ранньої діагностики та профілактики раку має формування групи ризику захворювання на рак шлунка. До цієї групи належать: 1) особи чоловічої статі, яким виповнилося 50 років і старших; 2) люди, які нерегулярно приймають їжу; особи, що зловживають куріннім тютюну і алкоголем; 4) працівники певних професій (водії транспорту, працівники окремих промислових підприємств); 5) особи, родичі яких захворіли на рак; 6) хворі на хронічні шлункові захворювання (анацидний гастрит, гіперпластичний гастрит Менетріє), хворі з перніціозною анемією. Особи, що належать до групи ризику, підлягають диспансерному нагляду з ендоскопічним дослідженням. Патологічна анатомія. Морфологічна класифікація раку шлунка визначає діагностику, адекватність лікування і прогноз захворювання. Частота ураження раком різних відділів різна. Пухлина локалізується в нижній третині шлунка в 50% випадків, у середній – в 15% та у верхній – 25%. Майже 10% випадків припадає на дно шлунка. На основі ендоскопічних досліджень прийнято вирізняти такі макроскопічні форми росту пухлини.
А. Первинний рак. І. Екзофітна форма: а) бляшкоподібний; б) поліпоподібний; в) чашоподібний. П. Інфільтративна форма (ендофітна). 1. Виразково-інфільтративна форма. 2. Дифузно-інфільтративна форма: а) скір; б) субмукозний; в) плоскоінфільтративний. 3. Ш. Змішана форма (мезофітна). Б. Рак із поліпа. В. Рак із виразки. Екзофітна форма спостерігається в 50...60% ендофітна - в 40...50%. Найчастіше трапляється чашоподібний (20%) і виразково-інфільтративний (20%) рак шлунка. Знання макроскопічних форм росту допомагає правильно трактувати рентгенологічну та ендоскопічну картину при діагностиці захворювання, а також важливе для вибору обсягу операції. Якщо при чашоподібному ракові клітини виявляються в стінці шлунка на віддалі 1,5...2,0 см від пухлини, то при виразково-інфільтративній формі - 4,5 см, а при дифузно-інфільтративній - 8,0 см. Пухлина поширюється проксимально, іноді дистально (при блокаді лімфатичних шляхів вище від пухлини). При раку дистального відділу в 3% випадків пухлина поширюється макроскопічно на дванадцятипалу кишку (гістологічно інвазіїо раку виявляють у 12... 15% випадків).
Гістологічна класифікація раку шлунка (ВООЗ, 1982). 1. Аденокарцинома: а) папілярна; б) тубулярна; в) муцинозна; г) перстневидно-клітинний рак. 2. Залозисто-плоскоклітинний рак. 3. Плоскоклітинний рак. 4. Недиференційований рак. 5. Некласифікований рак. Доцільно також розрізняти кишковий та дифузний типи раку шлунка. Кишковий тип характеризується залозистим епітелієм з клітинами, подібними до циліндричних клітин кишок. У цих клітинах відбувається секреція слизу. При дуфузному типі залозисті структури утворені дрібними круглими клітинами, що дифузно інфільтрують стінку шлунка. Метастазування здійснюється лімфогенним, гематогенним, імплантаційним і змішаним шляхами. Широко користуються класифікацією лімфатичних вузлів, що дренують шлунок, запропонованою японськими авторами. За цією класифікацією розрізняють: 1 – праві паракардіальні; 2 – ліві паракардіальні; 3 – верхні шлункові; 4 – нижні шлункові (або перигастральні); 5 – супрапілоричні; 6 – субпілоричні; 7 – вздовж стовбура лівої шлункової артерії; 8 – вздовж загальної печінкової артерії; 9 – вздовж черевного стовбура; 10 –у воротах селезінки; 11 – супрапанкреатичні; 12 – позаду 1іg. hераtоdudenаlіs; 13 –ретропанкреатодуоденальні; 14 – вздовж верхньої артерії брижі; 15 – в брижі поперекової кишки; 16 – парааотральні. Іноді неможливо передбачити шляхи лімфовідтоку при раку шлунка тільки на основі локалізації первинної пухлини. Дана класифікація ураження метастазами лімфатичних вузлів при раку шлунка має значення для визначення радикалізму операції, про що написано у розділі лікування раку шлунка. У класифікації ВООЗ лімфатичні вузли, що розташовані вздовж черевного стовбура, загальної печінкової і селезінкової артерій та печінково-дванадцятипалій зв'язці позначені як резектабельні при операції, а метастатичні лімфатичні вузли, розташовані вздовж черевної аорти та мезентеріальних судин вказують на неоперабельність процесу. Гематогенні метастази - це віддалені метастази в печінку, кістки, наднирники, яєчники, легені. До імплантаційних метастазів належать: карциноматоз очеревини, метастаз в очеревину дугласового простору (Шніцлера), метастаз у пупок, у яєчники (Крукенберга). В останньому випадку можливий також лімфогенний шлях. Лімфогенним шляхом утворюється також віддалений метастаз Вірхова – у надключичний лімфатичний вузол між ніжками кивального м’яза. Метастазування здійснюється ретроградно через грудну протоку при блокаді основного колектора. Вздовж пупкової вени можливий метастаз у пупок (сестри Джозеф).
Поиск по сайту: |