|
|
|
Архитектура Астрономия Аудит Биология Ботаника Бухгалтерский учёт Войное дело Генетика География Геология Дизайн Искусство История Кино Кулинария Культура Литература Математика Медицина Металлургия Мифология Музыка Психология Религия Спорт Строительство Техника Транспорт Туризм Усадьба Физика Фотография Химия Экология Электричество Электроника Энергетика |
Пухлини підшлункової залози
Доброякісні епітеліальні пухлини (аденоми) та неепітеліальні (фіброми, ліпоми, гемангіоми, лімфангіоми) у підшлунковій залозі трапляються дуже рідко (0,05%). Рівно ж рідкістю є саркома підшлункової залози. Заслуговують на увагу гормоноактивні пухлини підшлункової залози – інсулома та аденома з острівців підшлункової залози, що виробляє гормон гастрит. Перша призводить до періодичних гіпоглікемічних кризів і псевдо епілептичних припадків, друга – до синдрому Цоллінгера-Еллісона, тобто до утворення рецидивуючих виразок шлунка. .
Нормальна підшлункова залоза
Нормальна підшлункова залоза. Найпоширеніша пухлина підшлункової залози – рак. Епідеміологія. Протягом останніх років спостерігається зростання захворюваності на рак підшлункової залози в багатьох країнах, особливо у країнах Західної Європи та Північної Америки. Поширений рак підшлункової залози в Ізраїлі – 22,0 на 100.000 населення, Фінляндії – 15,0, Данії – 12,5, Австрії – 10,8, США – 10,5, Великобританії – 12,6. У США щороку реєструють близько 28 тисяч хворих на рак підшлункової залози, а 26 тисяч помирають від цього захворювання. В Україні наприкінці ХХ століття серед усіх злоякісних захворювань рак підшлункової залози посідає 7 місце. Показник захворюваності становить 7…10 випадків на 100.000 населення. Менше поширений рак підшлункової залози у країнах Азії та Африки (Японія – 2,5 на 100.000 населення). Середній вік хворих 60…65. Чоловіки хворіють удвічі частіше від жінок. Етіологія. На розвиток раку підшлункової залози впливають фактори, подібні до тих, що спричиняють рак товстої кишки: так званий західний тип дієти (їжа з підвищеним вмістом білків і жирів), нестача вітамінів у їжі (особливо вітамінів А і С), шкідливі звички (алкоголь і паління тютюну, канцерогени в продуктах харчування (нітрати, нітрити тощо). Фактори ризику для захворюваності на рак підшлункової залози не так очевидні як для інших пухлин. Іноді рак підшлункової залози пов’язаний з діабетом, однак треба мати на увазі, що у 10% хворих на рак підшлункової залози діабет є вторинним наслідком пухлинного процесу. В окремих випадках явно визначається генетичний фактор: більше ніж у 80% пухлин підшлункової залози, видалених при операції, виявляють мутації гену К-Ras. Відмічають рак підшлункової залози у сім’ях з мутацією гену р16 у хворих із сімейним раком грудної залози, коло ректальним раком, сімейним поліпозом Пейтц-Єгерса. Патологічна анатомія. Найчастіша локалізація раку – головка підшлункової залози – 60%, тіло залози – 10%, хвіст – близько 5%, тотальне ураження – близько 25%.
Карцинома підшлункової залози. Макроскопічно рак підшлункової залози має вигляд вузла різних розмірів (від 2 до 10 см). Пухлини головки підшлункової залози рідко сягають великих розмірів, бо швидко здавлюючи загальну жовчну та панкреатичну протоки, спричинюють важкі наслідки. Пухлини тіла і хвоста підшлункової залози виявляються пізніше, тому можуть сягати більших розмірів. Рак підшлункової залози може розвинутися із залозистих елементів, епітелію вивідних проток і з острівців Лангерганса. Гістологічно розрізняють аденокарциному, зокрема, слизову, персневидно-клітинний рак, недиференційований і некласифікований рак.
Остання міжнародна гістологічна класифікація злоякісних пухлин є спільною для всіх пухлин шлунково-кишкового каналу (шлунка, кишок, підшлункової залози, печінки). Ця класифікація подана при описі морфології раку шлунка. Рак підшлункової залози швидко дає метастази. Лімфогенно пухлина метастазує передусім у лімфатичні вузли ділянки головки підшлункової залози, а згодом у ворота печінки. Можлива рання дисемінація по очеревині з появою асциту. Гематогенні метастази виявляються в легенях, кістках, нирках, мозку. Можливі також віддалені метастази Вірхова, Шніцлера, Крукенберга. Реґіонарні лімфатичні вузли. До реґіонарних належать лімфатичні вузли, розташовані навколо підшлункової залози.
Класифікація раків підшлункової залози за системою TNM TNM Клінічна класифікація Т – Первинна пухлина
N-Регіонарні лімфатичні вузли
М – Віддалені метастази
Клініка. Симптоматика раку підшлункової залози залежать від локалізації пухлини. Рак головки підшлункової залози внаслідок здавлювання проток печінки, підшлункової залози, проростання в - дванадцятипалу кишку швидше проявляється симптомами порушення функції цих органів. У початковому періоді симптоматика часто відсутня. При обтюрації протоки проявляється жовтяниця, яка повільно, але неухильно посилюється. При утрудненому відтоку жовчі розтягується жовчний міхур, збільшується печінка, що можна виявити при пальпації (симптом Курвуазьє). Слід мати на увазі, що при зморщеному жовчному міхурі після запального процесу, при зростах жовчний міхур може і не розтягуватися при механічній жовтяниці. Механічна жовтяниця при раку головки підшлункової залози трапляється в 90% випадків. Деривати жовчі при цьому накопичується в крові та тканинах і призводять до важкої інтоксикації організму, порушення функції печінки, нирок, системи згортання крові. Жовтяниця супроводжується симптомами інтоксикації, свербінням шкіри. Обтюрація протоки підшлункової залози спричинює порушення нормального травлення (втрата апетиту, нудота, проноси, схуднення).
При проростанні пухлини в дванадцятипалу кишку і звуженні її просвіту можуть бути симптоми стенозу виходу зі шлунка (відчуття повноти в епігастрії, періодичні болі, відрижка, блювання).
Клінічна картина при раку тіла та хвоста підшлункової залози цілком інша. Жовтяниця відсутня. Основні симптоми – це болі в епігастрії, анорексія, схуднення. Болі, не пов’язані з приймання їжі, можуть бути переймисті, з іррадіацією в спину. Схуднення прогресує, втрата маси тіла за короткий час досить значна. Інколи пухлина палькується, але частіше визначається тільки резистентність у ділянці підшлункової залози.
Якщо жовтяниця відсутня, наявні симптоми (болі, зниження апетиту, схуднення тощо) дають підставу запідозрити рак шлунка або товстої кишки і зумовлюють потребу здійснити відповідні дослідження (рентгенологічні, ендоскопічні). Іноді жовтяниця є першим , не раннім симптомом раку головки підшлункової залози. Для диференціації важливо врахувати вік хворого. Здебільшого в молодому віці (40 років) жовтяниця паренхіматозна (вірусний гепатит), рідше калькульозної природи й зовсім рідко пухлинної, а в осіб старшого віку (60…70 років) вона частіше свідчить про пухлину панкреатодуоденальної зони. Крім того, вірусний гепатит характеризується продромальним періодом (загальна слабкість, нудота, гарячка, катаральні явища), чого нема при механічній жовтяниці. Виявляється білірубінемія, що поступово збільшується за рахунок прямого білірубіну. Оскільки жовч не надходить до кишок, стеркобілін у калі відсутній. Відсутній також уробілін у сечі, хоча виявляються жовчні пігменти (білірубін). У калі можна виявити стеаторею і креаторею (неперетравлений білок і жир) як наслідок перекриття панкреатичної протоки і виключення ферментів підшлункової залози із травлення. Певну допомогу в диференціальному діагнозі механічної та інфекційної жовтяниць може надати визначення біохімічних показників крові. Підвищення рівня трансаміназ, альдолази сироватки крові в 2…3 рази виявляється при вірусному гепатиті, при механічній жовтяниці рівень їх суттєво не змінюється, натомість визначається підвищення активності лужної фосфатази та рівня холестерину в крові. Механічна жовтяниця може бути також наслідком обтюрації жовчних ходів конкрементом. Для диференціальної діагностики важливе значення має анамнез. Наявність приступів болю або інтермітуючої жовтяниці в минулому свідчить про її калькульозну природу. Больовий синдром при раку підшлункової залози не має такої гостроти та інтенсивності, як при жовчно-кам’яній хворобі. Жовчно-кам’яна хвороба частіше спостерігається в жінок, пухлини підшлункової залози – у чоловіків. Слід зауважити, що обидві причини механічної жовтяниці для лікування вимагають раннього оперативного втручання. Тому з операцією зволікати не слід. Рентгеноскопія шлунка та дванадцятипалої кишки при раку головки підшлункової залози може виявити розгорнутність підкови двадцятипалої кишки, зауваження кишки пухлиною ззовні, зміщення пілоричного відділу шлунка, а при локалізації пухлини в тілі залози – зміщення пухлиною задньої стінки шлунка до переду.
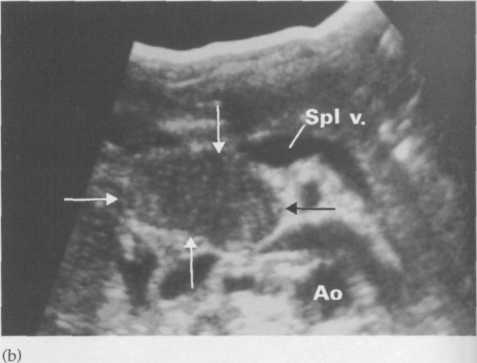
Під час дуоденоскопії визначаються ригідність слизової низхідного відділу дванадцятипалої кишки, звуження кишки, інколи проростання кишки пухлиною. При цьому можна ввести контрастну речовину в протоку підшлункової залози і зробити панкреатодуктографію. Селективна ангіографія черевної артерії виявляє зміщення судин пухлиною, інколи без судинну ділянку залози, уражену пухлиною. Інформативним методом дослідження є скануванням підшлункової залози з використанням Se-метіоніну, що виявляє вогнища зниженого накопичення ізотопу або відсутність його в тканині залози при уражені пухлиною. Останнім часом для цього застосовується туморотропні ізотопи, які, навпаки, поглинаються пухлинами. При лапароскопії виявляється розширений жовчевий міхур, що характерніше для пухлин. Однак при наявності зростів міхур не розширений навіть при механічній жовтяниці. Рідко можна побачити саму пухлину, що випинається з сальникової сумки, або дисемінацію по очеревині, метастази в печінку. За допомогою ультразвукового дослідження оцінюють ступінь тканини залози, наявність у ній вогнищ підвищеної щільності, хоча інформативність методу недостатня. Найінформативнішою є комп’ютерна томографія, при якій чітко визначається ступінь однорідності тканини залози, наявність у ній новотворів та їх розміри. Вибір оптимального методу дослідження в кожному конкретному випадку дає змогу встановити правильний діагноз. Діагностика раннього раку підшлункової залози майже неможлива. Заданими японських авторів пухлини діаметром до 2см діагностуються випадково, при чому усі сучасні методи діагностики цих пухлин недостатньо інформативні. Так з допомогою ультразвукового обстеження ці пухлини виявляють за даними різних авторів у 30%-50% випадків. Навіть при комп’ютерній томографії – тільки у 40%-50% випадків. Діагноз раку підшлункової залози встановлюють в основному через 6 місяців після появи перших симптомів, тому на момент діагнозу 80% хворих мають метастази. Лікування. Лікування раку підшлункової залози хірургічне. Вибір методу та обсягу операції залежить від локалізації пухлини, ступеня поширення процесу, порушення орканів і систем, віку хворих. Радикальні операції виконуються тільки в 10…15% хворих. При раку головки підшлункової залози виконується панкреатодуоденальна резекція. Під час цієї складної операції одним блоком видаляється головка підшлункової залози, дистальний відділ шлунка, дванадцятипала кишка, кінцева частина загальної жовчної протоки. Накладаються чотири анастомози: гастроентероанастомоз, холецистоентероанастомоз, панкреатоентеро- і ентероанастомоз. Інколи цю операцію виконують у два етапи. На першому етапі накладається біліодигестивний анастомоз для відведення жовчі і поліпшення функції печінки, а другий етап операції здійснюється через 2-4 тижні. Післяопераційна летальність висока. В минулому вона складала 25%, а на даний час в клініках, які займаються хірургічним лікуванням рака підшлункової залози – 8%. Більшість хворих помирає на першому-другому році після операції: 80% хворих з резектабельними пухлинами помирають до двох років. П’ятирічне виживання хворих після радикальної операції складає 5-10%, хоча в США внаслідок удосконалення методики операцій п’ятирічне виживання цих хворих сягає 25%. Частіше проводяться симптоматичні операції – холоцистоентероанастомоз, холедоходуоденоанастомоз, які усувають жовтяницю і продовжують життя хворих на 5…9 місяців. Хіміотерапія неефективна. При паліативному лікуванні застосовують 5-фторурацил, а також його комбінації з доксорубіцином та мітоміцином або цисплатином. Однак, не доказано переваг полі хіміотерапії (5-фторурацил, доксорубіцин, мітоміцин) чи хіміотерапії 5-фторурациломи з лейковорином над моно хіміотерапією 5-фторурацилом. Паліативний ефект отримують також від хіміорадіотерапії нерезектабельних пухлин: застосовують опромінення пухлини у дозі 40-45 Гр у поєднанні з хіміотерапією 5-фторурацилом.
Пухлини товстої кишки Найчастішою формою пухлин товстої кишки є рак. Неепітеліальні доброякісні пухлини товстої кишки (лейоміоми, фіброми, ліпоми, неврилемоми, гемангіоми) та злоякісні пухлини (лейоміосаркоми, фібросаркоми тощо) трапляються рідко. Доброякісні епітеліальні пухлини — це поодинокі або множинні поліпи (1 ...2%).
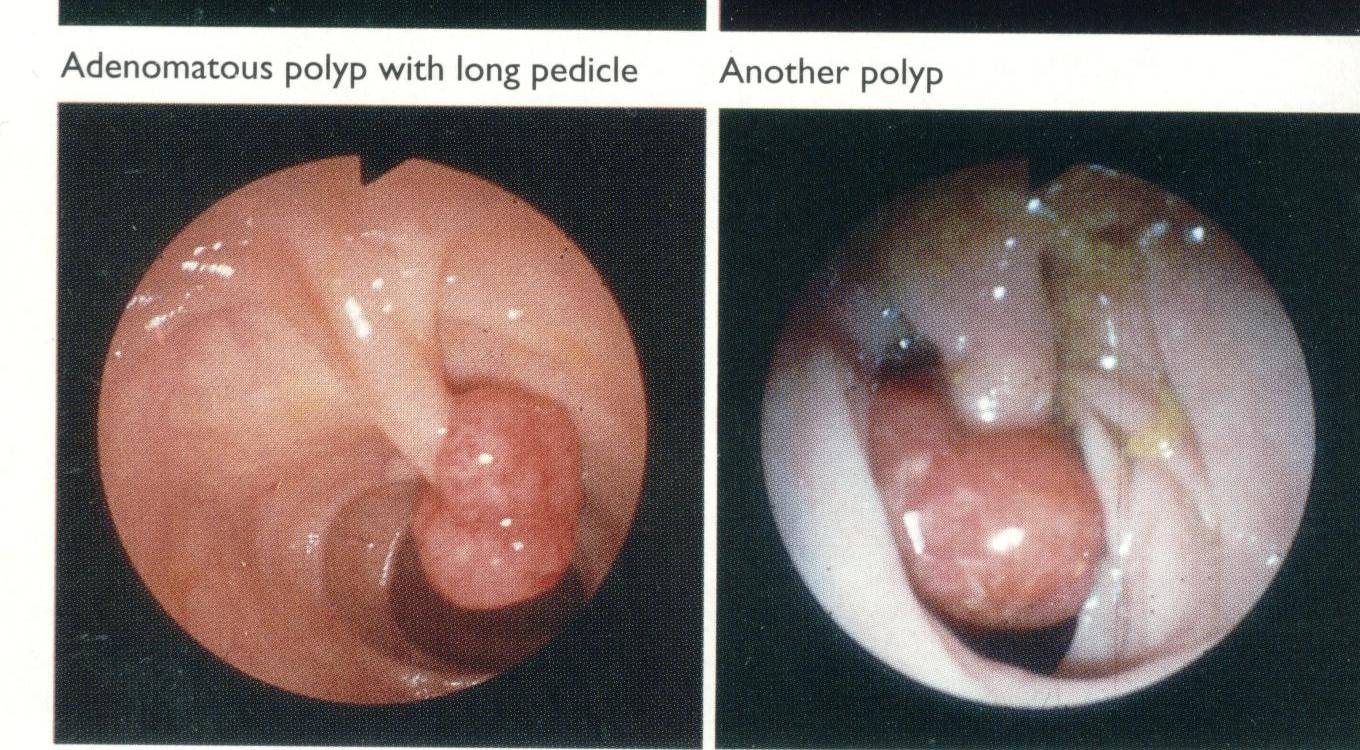
Пухлини ободової кишки Епідеміологія. За останні десятиріччя спостерігається ріст захворювання на рак товстої кишки в усьому світі. Високу захворюваність зафіксовано в країнах Західної Європи та Північної Америки: СІЛА – 17,7 на 100000 населення; Канаді – 14,1, Італії – 30,6, Великобританії – 20,8, Австрії – 22,5. Найвища захворюваність спостерігається в Чехії та Угорщині – 30 на 100000 населення. У країнах Азії, Африки та Південної Америки ця патологія трапляється рідше (Китай – 4 на 100000 населення, Мексика – 3, Філіппіни – 4, Кувейт – 0,5, Сенегал – 1,5, Шрі-Ланка – 1,0). У ряді країн Західної Європи і Америки (США, Великобританія, Австрія та ін.) колоректальний рак є серйозною проблемою. У США щорічно реєструється близько 130 тисяч хворих на колоректальний рак, а біля 56 тисяч щорічно помирають від цього захворювання. За захворюваністю у США він займає третє місце в чоловіків після раку легень і раку простати. За смертністю колоректальний рак займає в чоловіків друге місце після раку легень, у жінок – третє після раку легень і грудної залози. У Східній Європі захворюваність на рак товстої кишки зросла за останні 30 років майже в чотири рази. В Україні наприкінці XX століття захворюваність на рак ободової кишки складала 17.7 на 100000 населення. Приблизно одинакова у чоловіків та жінок (відповідно 18,0 та 17,4 на 100000 населення), а смертність складає 11,8 на 100000 населення. Захворюваність та смертність на рак ободової кишки є високими порівняно із світовим стандартом (захворюваність 10,6, а смертність 6,8 на 100000 населення). Відмічається ріст захворюваності на 2,2% у рік. Захворюваність вища в міського населення порівняно з сільським. Пік захворюваності відмічається у віці 70 – 79 років, найбільший ризик захворіти на рак ободової кишки є у осіб у віці 60 і більше років – 2%, причому у чоловіків більший – 3.3% (1 із 30 осіб) ніж у жінок – 2.0% (1 із 50 осіб). Порівняно низька захворюваність на рак ободової кишки у Закарпатській області (9,6 на 100000 населення), Чернівецькій області (9,9 на 100000 населення), Івано-Франківській області (12,0 на 100000 населення). У Львівській області вона складає 14,3 на 100000 населення. Етіологія. Помічено зв'язок раку товстої кишки з характером харчування. їжа з підвищеним вмістом білків і жирів (так званий "західний" тип дієти) сприятлива для появи цього захворювання. Вважається, що продукти обміну білків (триптофан) є канцерогенними. Жирна їжа сприяє підвищенню рівня жовчних кислот, які лід впливом мікрофлори кишок (особливо анаеробних бактерій) утворюють стимулятори пухлинного росту (азоредуктаза та ін.). Рак рідко виникає в тонкій кишці, вміст якої практично абактеріальний. Певну канцерогенну дію чинять також самі жовчні кислоти, видозмінені жовчні пігменти. Канцерогенну дію виявлено в домішках, використовуваних як консерванти продуктів харчування. Має значення тривалість контакту канцерогена з епітелієм кишок, що залежить від кишкового пасажу. Тому вживання їжі, багатої на клітковину, що пришвидшує пасаж, зменшує ступінь ризику цього захворювання. Деякі продукти харчування містять природні речовини з канцерогенними властивостями (флавіноіди). До таких продуктів зараховують каву, пиво, червоне вино. Куріння збільшує ризик захворювання, а результати вивчення ролі алкоголю в захворюваності на рак товстої кишки суперечливі. За останні роки накопичено ряд даних про ендокринні порушення у хворих на рак товстої кишки, причому обговорюється можливість гормонотерапії цієї хвороби. Появились повідомлення про роль стероїдних гормонів у розвитку колоректального раку. Анаеробна флора кишки, яка має високу дегідрогеназну активність, діючи на жовчеві кислоти сприяє продукції з них естрогенів. Відомо, що вміст жовчевих кислот у товстій кишці хворих на колоректальний рак у кілька разів вищий ніж у здорових осіб. У пухлинах колоректального раку виявляють рецептори естрогенів (приблизно у 60% випадків). Тому і фактори ризику колоректального раку одинокові з факторами ризику раку грудної залози, раку ендометрію та раку яйників. Передрак. Серед місцевих захворювань кишок, на тлі яких може виникнути рак, основними є неспецифічний виразковий коліт та поліпоз. Однак не всі поліпи перетворюються в рак. Серед практично здорових осіб поліпи під час масових обстежень виявляються в 3% обстежених, а рак – лише в 3...6 випадках на 100.000 населення, тобто майже в 1000 разів рідше. Рідко малігнізуються дрібні ювенільні та гіперпластичні поліпи (2...З мм), аденоматозні поліпи малігнізуються частіше.
Тому в кожному випадку необхідно проводити біопсію поліпа з гістологічним дослідженням. І чим більше виражена дисплазія в поліпі, тим вищий ризик переходу його в злоякісну пухлину.
Існує зв'язок між кількістю поліпів і їх розміром та частотою малігнізації. Виявлено, що один поліп малігнізується в 15...20% випадків, два – в 20...30%, а три – в 50%. Множинний дифузний поліпоз усього шлунково-кишкового каналу (синдром Пейтц-Єгерса) в усіх випадках трансформується в рак. При клінічних спостереженнях відзначено, що поліпи розміром до 5 мм малігнізуються в 0,5...1,0% випадків, розмірами до 10 мм – в 4...7%, а більше 10...20 мм – в 30% випадків. Поліпи розміром понад 2 см на широкій основі завжди викликають підозру на злоякісну пухлину. Загальна частота малігнізації поліпів коливається від 5 до 10%. На тлі неспецифічного виразкового коліту рак розвивається в 2,5... 12,5% випадків. Роль інших захворювань кишок (хвороба Крона, сигмоїдити, проктити) як передракових значно менша. Взагалі питання передракових захворювань потребує подальшого вивчення, позаяк у багатьох випадках рак розвивається без клінічних проявів попередніх захворювань кишок. Важливе значення для ранньої діагностики та профілактики раку товстої кишки має визначення факторів ризику. До них належать: 1) вживання їжі з високим вмістом жирів, білків; 2) нестача вітамінів А, С, D, Е в їжі (збільшує ризик захворювання удвічі); 3) часте вживання алкоголю, зокрема пива (збільшує ризик майже в 2 рази); 4) ожиріння; 5) зменшення фізичної активності; 6) паління тютюну; 7) зниження репродуктивної функцій в жінок; 8) операції з приводу раку товстої кишки в минулому (метахронний, множинний рак); 9) хворі на рак грудної залози, рак ендометрія, цукровий діабет (однакові фактори ризику). Патологічна анатомія. Різні відділи товстої кишки уражуються пухлинним процесом неоднаково. Найчастіше трапляється рак сигмовидної кишки 10... 12%, рак сліпої кишки – 20...25%, висхідної кишки 10...12%, низхідної кишки – 8...10%, поперекової кишки – 4...12%, печінкового та селезінкового кутів – по 5...7%. Макроскопічно розрізняються екзофітна, ендофітна та змішана (мезофітна) форми росту пухлин. До екзофітної форми росту зараховують поліпоподібний, грибоподібний рак з обмеженим ростом. При ендофітній формі раку пухлина поширюється в підслизовому шарі, під час її розпаду утворюється плоска виразка. До ендофітної форми зараховують інфільтративний (дифузний) рак, виразковий рак, виразково-інфільтративний рак. До перехідної, мезофітної форми належать чашоподібний рак, який поєднує елементи екзо- і ендофітної пухлини. Інколи пухлини можуть рости в різних відділах товстої кишки (множинний рак). Пухлини можуть з'являтися одночасно (синхронний рак) або послідовно через певний проміжок часу (метахронний рак).
Наводимо гістологічну класифікацію пухлин товстої кишки. 1. Аденокарцинома: а) високодиференційована (6...7%); б) помірнодиференційована (80%); в) недиференційована (12...15%). Слизова аденокарцинома (колоїдний або слизовий рак). Становить близько 12% усіх видів раку. Характеризується скупченням слизу в просвіті залоз.
Персневидно-клітинний (слизоутворюючий) рак (4...5%). Переважають клітини, розтягнуті слизом. Ця форма раку трапляється часто в молодому віці (55% – у віці до 40 років і 25% – у віці до 30 років). Вона протікає злоякісніше. Недиференційований рак (1%). Не виявляються залозисті структури, які дали б змогу визначити тип пухлини ("медулярний рак", "трабекулярний рак", "солідний рак", "скір").
Некласифікований рак – це пухлини, які не можна зарахувати до жодної з названих пухлин. Ракові клітини в кишці поширюються переважно в поперечному напрямку. По довжині кишки ракові клітини практично не проникають за видимі межі пухлини. Тільки при ендофітному рості раку клітини вдається виявити 2...З см проксимально за межами пухлини. Шляхом прямого проростання рак товстої кишки може поширюватися у зачеревну клітковину, черевну стінку, петлі тонкої кишки й інші органи.
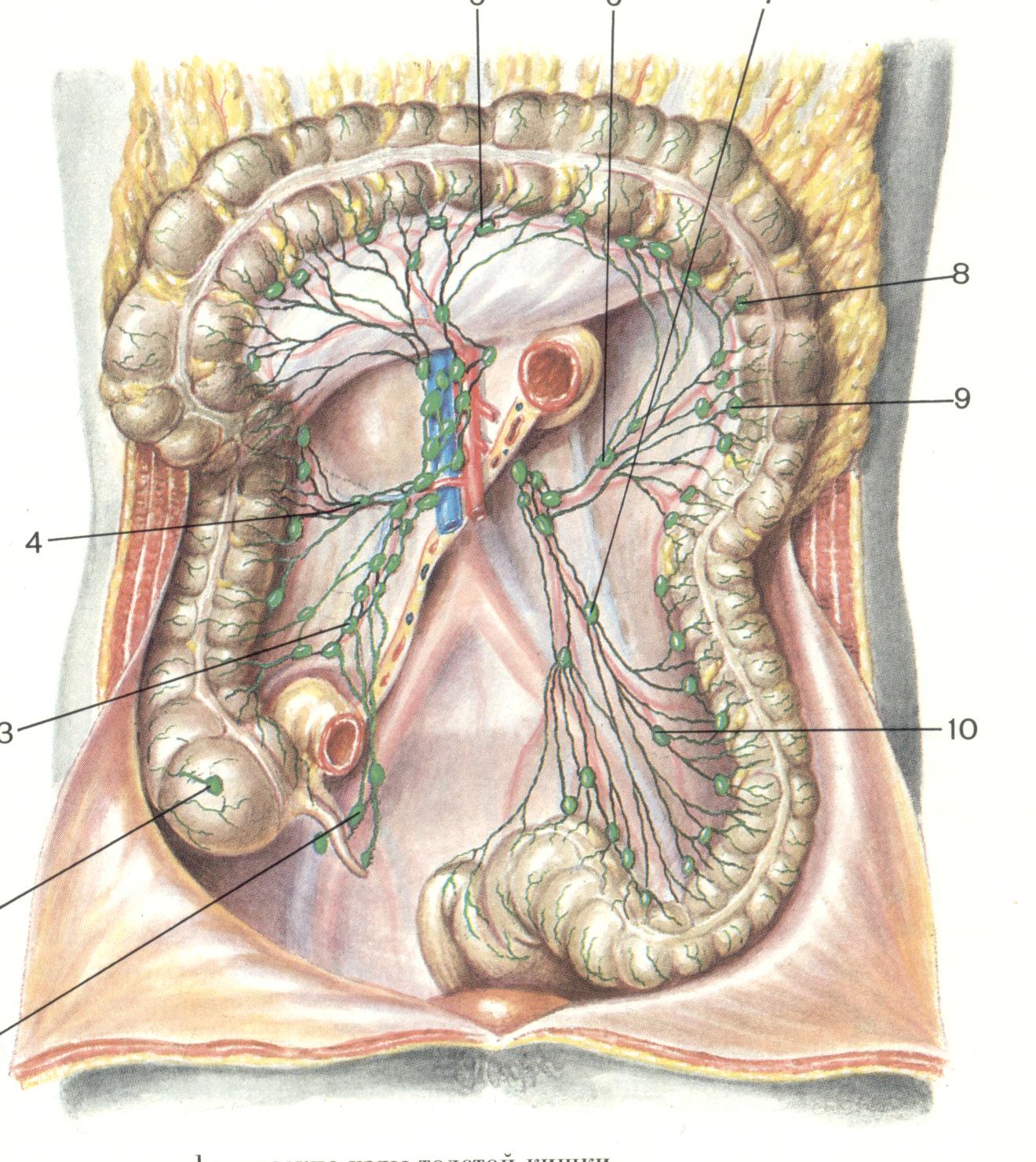
Основний шлях метастазування – лімфогенний. Метастазами уражуються ближчі до пухлини навколотовстокишкові лімфатичні вузли, потім уражуються лімфатичні вузли за ходом магістральних судин. Регіонарні метастази виявляються в 32% випадків. Гематогенно найчастіше уражуються печінка (20%), мозок (10%), легені (5%), кістки (3%). До віддалених метастазів також належать метастаз Вірхова (ураження надключичних лімфатичних вузлів), метастаз Шніцлера (пухлинний вузол у малому тазі), метастаз Крукенберга (ураження яєчника), метастаз у пупок, карциноматоз очеревини. Регіонарні лімфатичні вузли. До регіонарних лімфатичних вузлів належать новколокишкові та периректальні вузли, а також лімфатичні вузли, розміщені вздовж клубової, правої, середньої та лівої ободової, нижньої брижової та верхньої прямокишкової артерій. Анатомічна схема класифікації стадій раку ободової та прямої кишок спільна. КЛАСИФІКАЦІЯ РАКІВ ОБОДОВОЇ ТА ПРЯМОЇ КИШОК
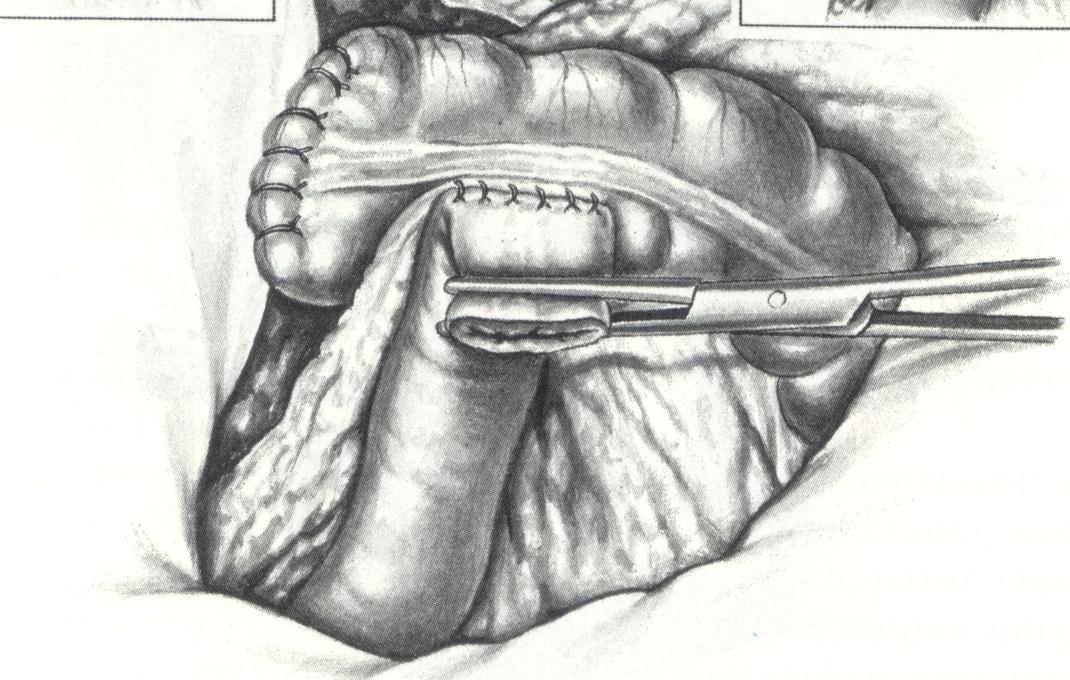
ТNМ Клінічна класифікація Т – Первинна пухлина Тх Не досить даних для оцінки первинної пухлини Т0 Первинна пухлина не визначається Тis Сагсіnomа іn situ: внутрішньоепітеліальна пухлина або інвазія базальної мембрани Т1 Пухлина інфільтрує підслизовий шар Т2 Пухлина інфільтрує м'язовий шар ТЗ Пухлина проникає через м'язовий шар у субсерозний шар або в тканину неперитонізованих ділянок навколо ободової та прямої кишок Т4 Пухлина безпосередньо поширюється на сусідні органи або структури і/або проростає вісцеральну очеревину. Примітка: Пряме поширення при Т4 означає поширення на інші сегменти ободової та прямої кишок шляхом проростання сером, наприклад, вростання сліпої кишки в сигмовидну. N - Регіонарні лімфатичні вузли Nx Не досить даних для оцінки стану регіонарних лімфатичних вузлів N0 Немає ознак ураження регіонарних лімфатичних вузлів N1 Наявні метастази в 1–3 регіонарних лімфатичних вузлах N2 Наявні метастази в 4 і більше регіонарних лімфатичних вузлах М – Віддалені метастази Мx Не досить даних для визначення віддалених метастазів М0 Віддалені метастази не визначаються М1 Наявні віддалені метастази Клініка. Симптоматика раку товстої кишки різноманітна. Вона зумовлена анатомічною формою росту пухлини, а також пов'язана з певною анатомо-фізіологічною різницею між окремими відділами товстої кишки. Деякі симптоми наявні частіше при пухлинах правої половини (біль, анемія, диспептичні симптоми, пальпабельність пухлини, симптоми запального процесу), інші характерні при ураженні лівої половини товстої кишки (непрохідність, ентероколіт, патологічні виділення). Однак цей поділ є досить умовним, деякі симптоми виявляються при ураженні будь-якого відділу товстої кишки, тому доцільніше визначити клінічні форми, у вигляді яких протікає це захворювання. Стенозуюча, обтураційна форма. Характерна симптоматика хронічної чи гострої кишкової непрохідності, що пов'язано зі стенозуванням товстої кишки. При локалізації пухлини в лівій половиш, де просвіт кишок вужчий, ніж у правій, непрохідність розвивається швидше і не свідчить про неоперабельність раку. При невеликому звуженні просвіту кишки захворювання може проявлятися тільки запорами, іноді з періодичним здуттям живота та періодичними болями. Ентероколітна форма. Пухлина проявляється симптомами ентероколіту (проноси, що іноді чергуються з запорами). Частіше ця симптоматика виявляється при локалізації пухлини в лівій половині товстої кишки. Розвиток сиптоматики коліту пов'язаний з тим, що при тривалій затримці стільця вище від звуження кишки відбуваються процеси бродіння з виходом рідини в просвіт кишок і розрідження калових мас. Анемічна форма. Анемія гіпохромного характеру часто є одним із перших симптомів раку сліпої і висхідної кишок. Слід зазначити, що анемія не є наслідком кровотечі із пухлини. Є думка, що вона зумовлена порушенням засвоєння фолієвої кислоти в правій половиш товстої кишки. Крім того, вона може мати автоімунний характер внаслідок неспецифічності пухлинних антигенів, які часто виявляються при раку товстої кишки. Диспептична форма. У клініці захворювання переважають скарги на нудоту, відрижку, здуття в епігастральній ділянці. Перераховані симптоми можуть свідчити про наявність шлункової патології, але її відсутність (доведена спеціальними методами) змушує запідозрити в цьому випадку пухлину товстої кишки. Псевдозапальна форма. Захворювання протікає у вигляді запального інфільтрату в черевній порожнині з клінічною картиною гострого апендициту, аднекситу або інших запальних процесів. Здебільшого така картина спостерігається при проростанні пухлини в суміжні структури з розпадом і розвитком там запального процесу. При цьому спостерігається ряд симптомів запалення (болі, підвищення температури, пальпується інфільтрат). Пухлинна форма. Інколи єдиним способом захворювання може бути наявність пухлини, що пальпується. При відсутності запального ускладнення пухлина не болюча, з досить чіткими контурами. Рухомість залежить від рухомості ураженого відділу товстої кишки та проростання в навколишні тканини. Найкраще рухомими є пухлини поперекової кишки, менш рухомими – сліпої і нерухомими – пухлини висхідної та низхідної кишок. Больова форма. Часто захворювання виявляється болями в різних ділянках живота. Болі не дуже інтенсивні і можуть зумовлюватись як запальним процесом, так і проростанням пухлини в навколишні тканини, особливо заочеревинну. Зустрічаються випадки, коли першими проявами захворювання є симптоми дизурії (часті сечовипусканна, болі, кров в сечі), тому можна би виділити так-звану дизуричну (цистітну) клінічну форму рака товстої кишки. Це спостерігається при екстраорганному рості пухлини ректосигмоідного відділу у бік сечового міхура. Іноді єдиним симптомом раку товстої кишки, особливо лівої половини, може бути наявність патологічних домішок у калі (крові, слизу). Названі клінічні форми можна назвати "масками", під виглядом яких протікає рак товстої кишки. Велика протяжність товстої кишки, суміжність його з іншими органами зумовлює велику різноманітність клінічних форм раку товстої кишки, особливо при різних локалізаціях пухлини, формах росту, ступенях поширення тощо. Слід зазначити, що окремі симптоми, як правило, спостерігаються рідко. Частіше у хворих виявляється комбінація клінічної симптоматики (болі, непрохідність, анемія, наявність пухлини та ін.), що дає ще більше підстав для запідозрення пухлини товстої кишки. Діагностика. При підозрі на рак товстої кишки велике значення надається анамнезу. Анамнез повинен бути зібраний детально. Не варто обмежуватися тільки фіксацією скарг хворого. Необхідно цілеспрямовано виявити наявність у хворого симптомів, характерних для пухлин товстої кишки, з'ясувати характер початкових симптомів, час і послідовність появи нових симптомів. Слід мати на увазі, що рак товстої кишки протікає повільніше, ніж рак шлунка, тому тривалість анамнезу часто становить 8...12 місяців. При об'єктивному обстеженні звертається увага на колір шкіри та слизових. Блідість шкіри та слизових може свідчити про наявність анемії на грунті раку правої половини товстої кишки. При огляді живота інколи можна виявити посилену перистальтику кишок при стенозі, а в окремих випадках – пухлину. Посилену перистальтику кишок можна також прослуховувати при аускультації. Пальпацію живота проводять при кількох положеннях хворого: лежачи на спині, на правому чи лівому боці, інколи в колінно-ліктьовому положенні. Пальпація пухлини залежить від локалізації та форми росту. Легше пальпуються пухлини сліпої, сигмовидної, висхідної та низхідної ободової кишок. Пухлини печінкового та селезінкового кутів пальпуються погано. Езофітні пухлини визначаються краще, ендофітні – гірше. Загальний аналіз крові дає змогу виявити в деяких хворих анемію, а при супутньому процесі -підвищується ШОЕ та лейкоцитоз. Однак при ранніх стадіях загальний аналіз крові може бути не змінений. Обов'язковим при підозрі на пухлину товстої кишки є пальцеве дослідження прямої кишки, що дає змогу виключити синхронну пухлину прямої кишки, а в пізніх стадіях діагностувати метастаз Шніцлера. За допомогою ректороманоскопії виявляються пухлини прямої і сигмовидної кишок, забирається матеріал для гістологічного дослідження. Пухлина може мати вигляд екзофітного горбистого новотвору, чашоподібного тумору або плоскої виразки. В інших випадках пухлини не видно, тубус приладу впирається в звуження, через яке провести його вище не вдається. У всіх випадках, коли видно пухлину, робиться біопсія з одночасним виготовленням мазків-відбитків для цитологічного дослідження. Рентгенологічне дослідження товстої кишки (іригоскопія) проводиться при щільному наповненні кишки сумішшю барію і після випорожнення, роздуваючи просвіт кишки повітрям. При щільному наповненні вивчаються контури кишки, виявляється наявність дефектів наповнення і звуження. Після випорожнення вивчається рельєф слизової. При екзофітних пухлинах виявляється дефект наповнення, циркулярне звуження просвіту кишки з ригідними стінками. При ендофітних пухлинах визначається деформація рельєфу слизової, обрив складок, відсутність перистальтики, інколи – плоский дефект наповнення з депо барію в центрі. Слід мати на увазі, що рентгенологічне дослідження кишок (іригоскопія, іригографія) не завжди дає змогу виявити пухлину, особливо інфільтративну або з екстраорганним ростом (ріст пухлини не в просвіт, а за межі кишки). Тому майже в третині випадків спроба встановити діагноз рентгенологічно не вдається. Найінформативнішим методом дослідження є фіброколоноскопія – огляд товстої кишки за допомогою колоноскопа, який вводиться через задній прохід у всі відділи товстої кишки включно до сліпої кишки. При виявленні пухлини у всіх випадках можна зробити біопсію. З метою ранньої діагностики раку товстої кишки запропоновано метод виявлення прихованої крові в калі шляхом визначення гемоглобіну хімічним шляхом (тести "Гемокульт", "Гемоквант") у осіб групи підвищеного ризику. Ця пропозиція базується на тому, що в 60.. .90% хворих на рак товстої кишки цей тест позитивний. Відомо, що приховану кров у калі виявляються в 97...98% осіб з підвищеним ризиком, але пухлини підтверджуються тільки в 5... 10%. Тому тест розглядається як неспецифічний і оцінюємо його в сукупності з іншими методами скринінгу. Аналіз калу на приховану кров має відносне значення, але постійний позитивний результат дослідження за наявності відповідних клінічних даних дає підставу запідозрити пухлину товстої кишки. Тому це дослідження слід повторювати кілька разів (не менше трьох). Реакція базується на властивості деяких речовин (бензидину, гваякової смоли) окислюватися і змінювати колір у присутності гемоглобіну й перекису водню (проба Грегерсена, проба Вебера). Тому проба може бути позитивною не тільки при пухлині товстої кишки, а й при інших захворюваннях, які супроводжуються кровоточивістю в різних відділах травного каналу (виразкова хвороба, парадонтоз, варикозне розширення вен тощо), і при вживанні м'ясної їжі. Знову ж таки вона може бути негативною при пухлинах у ранніх стадіях та якщо відсутній розпад пухлини. Ефективнішим є анкетний метод формування груп ризику захворювання на рак шлунково-кишкового каналу. В анкети, що поширюються серед осіб старших за 40 років, внесено всі відомі фактори ризику (ендокринні порушення, ожиріння, шкідливі звички, характер харчування та ін.) чи наявні будь-які симптоми з боку кишок (метеоризм, болі, запори, проноси, патологічні виділення та ін.). Особи, в яких наявні фактори ризику, підлягають спеціальному обстеженню (ректороманоскопія, фіброколоноскопія, іригоскопія). У цьому скринінгу особлива роль належить сімейним лікарям, які формують ці групи підвищеного ризику. Однак слід пам'ятати, що в 50% випадків виникають так звані інтервальні пухлини, що з'являються в проміжках між оглядами, що дещо знижує ефективність профілактичних оглядів. Лікування. Радикальним методом лікування є тільки операція. Обсяг операції залежить від локалізації пухлини. При раку сліпої, висхідної кишки і печінкового кута виконується правобічна геміколектомія. При цьому видаляється вся права половина товстої кишки до рівня середньої товстокишкової артерії та дистальна частина клубової кишки завдовжки 20...25 см.
При локалізації пухлини в лівій половині товстої кишки робиться лівобічна геміколектомія, при якій резекується відрізок від середньої або лівої третини поперечної ободової кишки до верхньої частини сигмовидної кишки. При раку поперечної ободової та сигмовидної кишки показана резекція кишки, відступаючи 5...6 см від видимого краю пухлини.
При кишковій непрохідності на грунті пухлини лівої половини товстої кишки операцію виконують у два або три етапи.
Спочатку ліквідують непрохідність шляхом накладання колостоми на поперекову або сліпу кишку. На другому етапі резекується кишка, а потім ліквідується колостома. Етапи проводяться в проміжках три-чотири тижні. Паліативні операції здійснюються при пізніх стадіях пухлин, що супроводжуються кишковою непрохідністю. Накладаються обхідний міжкишковий анастомоз або протиприродний штучний анус чи колостома. Іноді при поодиноких віддалених метастазах робиться паліативна резекція кишки. Променеве та хіміопроменеве лікування застосовується при нерезектабельних рецидивах раку товстої кишки як симптоматичний захід. Великим досягненням клінічної хіміотерапії початку 90-х р.р. стала розробка такого режиму ад'ювантного лікування, який дозволив поліпшити віддалені результати радикального оперативного втручання (особливо при Ш стадії). Протокол включає комбінацію 5-фторурацилу та левамізолу, які застосовуються протягом року після операції. Згідно з великими міжнародними дослідженнями така ад'ювантна хіміотерапія знижує смертність хворих на третину. Якщо без хіміотерапії від прогресування помирало двоє з трьох радикально оперованих хворих з пухлиною Ш стадії, то при її застосуванні помирає один хворий з трьох. Останнім часом як ад'ювантна хіміотерапія частіше застосовується комбінація 5-фторурацилу та лейковорину. Основою паліативної хіміотерапії метастатичного раку товстої кишки є 5-фторурацил – часткові недовготривалі регресії досягаються в 10... 15% хворих. Ефективність підвищується при застосуванні т. зв. біохімічної модуляції 5-фторурацилу за допомогою лейковорину, інтерферону, метотрексату - регресії розвиваються в 25...40% хворих. Хворі після операції з приводу раку товстої кишки повинні бути під постійним наглядом з проведенням їм ендоскопічних, ультразвукових та лабораторних обстежень (визначення РЕА). У частини цих хворих доводиться проводити повторні операції з приводу метахронного раку товстої кишки. Крім цього, останнім часом при санованому первинному процесі і наявності солітарних метастазів у легені або печінку проводять хірургічне лікування цих метастазів (лобектомії, пульмонектомії, резекції печінки). Навіть у цих випадках вдається досягти 5-річного одужання в 25... 30 хворих. Прогноз. П'ятирічне виживання хворих на рак ободової кишки після радикальних операцій сягає 50...60%, а при І та П стадіях – 80%. При наявних метастазах у регіонарних лімфатичних вузлах показник п'ятирічного виживання знижується до 30%. Пухлини прямої кишки Доброякісні пухлини прямої кишки можуть походити зі сполучної, м'язової, нервової, жирової, судинної тканин (фіброми, міоми, неврилемоми, ангіоми) і трапляються дуже рідко. Доброякісні епітеліальні пухлини (поліли) виникають дещо частіше. Серед злоякісних пухлин рак обіймає 99%, саркоми – приблизно 1%. Епідеміологія. Рівень захворюваності та частота поширення раку прямої кишки аналогічні, як при раку ободової кишки: висока захворюваність у країнах Західної Європи та Північної Америки і низька – у країнах Азії та Африки (розділ "Рак ободової кишки"). За останні десятиріччя помітно зросла захворюваність у багатьох країнах, зокрема, в Україні. В Україні рівень захворюваності на рак прямої кишки наприкінці XX століття приблизно одинаковий із рівнем захворюваності на рак ободової кишки і складав 16,5 на 100000 населення, дещо вищий у чоловіків ніж у жінок (відповідно 18,8 та 14,4 на 100000 населення). Смертність від раку прямої кишки в Україні складала 11,2 на 100000 населення. Як і при раку ободової кишки, захворюваність і смертність від раку прямої кишки є високими (світовий стандарт захворюваності 9,9 на 100000 населення). Захворюваність на рак прямої кишки в Україні з кожним роком збільшується на 2,4%, в основному за рахунок збільшення частоти раку у чоловіків – на 4,7%. Пік захворюваності спостерігається у віці 70–79 років. Найбільший ризик захворіти на рак прямої кишки є в осіб чоловічої статі у віці 60 і більше років -3,0%, а захворіти протягом життя – 3,3% (1 із 30 осіб). Аналогічно раку ободової кишки захворюваність на рак прямої кишки є нижчою у Закарпатській, Чернівецькій, Івано-Франківській та Львівській областях (відповідно 7,4; 10,9; 11,1; 11,9 на 100000 населення). В інших регіонах України суттєвої різниці від середніх показників не відмічається. Етіологія. Причини, що призводять до розвитку раку прямої кишки, такі ж, як при раку товстої кишки: характер харчування ("західний" тип дієти), високий вміст білків та жирів у їжі, шкідливі звички (паління, алкоголь), зниження фізичної активності. Передракові захворювання прямої кишки – поліпоз, неспецифічний виразковий коліт – також подібні. Важливішу роль відіграють аденоматозні поліпи. Сімейний поліпоз (Гарднера) вважається облігатним передраковим захворюванням. Відповідні до етіологічних факторів і передракових захворювань є групи ризику захворювання на рак прямої кишки. Патологічна анатомія. Верхня межа прямої кишки відповідає висоті 15 см. від краю задньопрохідного отвору. У прямій кишці розрізняють три відділи: нижньоампулярний (5 см), середньоампулярний (5... 10 см) і верхньоампулярний (10... 15 см). Частота ураження цих відділів становить відповідно 25, 50, 25%. Отже, в 75% випадках уражуються нижні відділи прямої кишки. Макроскопічні форми росту пухлин прямої кишки (екзофітна, ендофітна, мезофітна) та гістологічна класифікація такі ж, як при раку ободової кишки. Недиференційовані пухлини (недиференційована аденокарцирома, недиференційований та некласифікований раки) чутливіші до променевого та медикаментозного лікування і водночас прогностично менш сприятливі, бо відрізняються більшою інвазивністю, швидше дають метастази. Основний шлях метастазування — лімфогенний, хоча можливі гематогенні та імплантаційні метастази. Найчастіше спостерігаються метастази в печінку (при ураженні верхньо- і середньоампулярного відділів прямої кишки). При ураженні відхідникового (анального) відділу можливі метастази в пахвинні лімфатичні вузли. Регіонарні лімфатичні вузли.
Регіонарний лімфатичний апарат прямої кишки розглянуто в розділі "Пухлини ободової кишки". Анатомічна класифікація раку прямої кишки, яка тотожна класифікації раку ободової кишки, наведена в розділі "Пухлини ободової кишки". Для пухлин відхідникового каналу є окрема класифікація, яка розглядається в спеціальних посібниках з проктології. Групування за стадіями таке ж, як при раку ободової кишки. Клініка. Симптоматика раку прямої кишки залежить від локалізації пухлини, форми росту, морфологічної структури і, звичайно, стадії захворювання. Найчастіший симптом – наявність патологічних виділень із прямої кишки. Домішка крові в калі, яка з'являється перед дефекацією або під час дефекації, спостерігається в 75...90% хворих. Виділення крові пов'язане з деструктивними процесами, які раніше настають в екзофітних пухлинах, та з морфологічною структурою недиференційованого раку. Здебільшого виділення крові на певний час припиняється, що заспокоює хворого і він не звертається до лікаря. Інколи за відсутності деструктивних змін у пухлині, що частіше спостерігається при ендофітних пухлинах, домішки крові в калі взагалі може не бути. Інші патологічні виділення (слиз, гній) також пов'язані із названими факторами і з'являються при розпаді пухлини і наявності запального процесу, що характерне для пізніших стадій. Інша група симптомів – запори, зміна форми калу, потяги на стілець (тенезми) – пов'язана з порушенням функції кишок. Ці симптоми спостерігаються не у всіх хворих і залежать від локалізації, форми росту, розмірів пухлини. Запори швидше з'являються при локалізації пухлини у звужених відділах прямої кишки (анальний, ректосигмоїдний відділи). Якщо пухлина займає півкружність кишки, то кал може бути у формі стрічки, при циркулярному рості - олівцеподібної форми. Тенезми з'являються при стенозуванні пухлиною просвіту кишки з явищами непрохідності і свідчать про поширення процесу. Потяги на стілець можуть бути часті (до 15 разів на добу), характерніші для раку ректосигмоїдного відділу товстої кишки. Однак близько третини хворих не скаржаться на порушення функції кишок. Болі при пухлинах прямої кишки можуть мати різний характер і також залежать від низки причин. Періодичні переймисті болі в животі свідчать про кишкову непрохідність з локалізацією пухлини частіше в ректосигмоідному відділі. Після дефекації і відходження газів болі зменшуються або взагалі зникають. Постійні болі можуть бути наслідком місцевого поширення процесу з проростанням пухлини в навколишні органи і структури. При локалізації пухлини в анальному відділі прямої кишки болі з'являються і в ранніх стадіях. При локалізації пухлини в ампулярному відділі без поширення на навколишні структури хворі можуть не відчувати болю. У деяких хворих болі пов'язані з наявністю перифокального запалення в ділянці пухлини. Кишкова непрохідність спостерігається в 30% хворих на рак прямої кишки. Порушення загального стану хворих на рак прямої кишки виникають тільки при поширеному процесі. У початкових стадіях загальний стан хворих не змінюється. Висока температура пов'язана із запальним процесом навколо пухлини або метастазами в печінку, які є в 10... 15% хворих. Для діагностики раку прямої кишки слід брати до уваги скарги, анамнез захворювання та вік хворих. Скарги можуть бути різноманітними, що зумовлено локалізацією, формою росту та морфологічною структурою пухлини. Тому наявність якогось одного симптому з боку прямої кишки (патологічні виділення, болі, порушення функції) викликає підозру на пухлину прямої кишки. Слід зауважити, що злоякісні пухлини прямої кишки характеризуються повільним ростом і тривалістю анамнезу захворювання від появи першого симптому. Цей період коливається від кількох місяців до півтора року. Відомо, що для поширення пухлини від 1/4 до 3/4 окружності потрібно в середньому 18 місяців. Поява симптоматики з боку прямої кишки у віці понад 50 років дає підстави запідозрити пухлину прямої кишки і вимагає відповідного обстеження. Пальцеве дослідження прямої кишки є обов'язковим і незамінним методом діагностики раку прямої кишки. На жаль, значення цього дослідження часто недооцінюється. Беручи до уваги, що 75% пухлин прямої кишки локалізується в нижньо- і середньоампулярному відділах, переважна більшість їх може бути виявлена при пальцевому дослідженні. При цьому визначається розмір пухлини, локалізація, наявність виразки, ступінь рухомості і стенозування кишки, відношення до суміжних органів. Пальцеве дослідження повинно передувати інструментальному ендоскопічному дослідженню. У жінок обов'язковим є вагінальне дослідження з метою визначити відношення пухлини до генітальних органів. Ректороманоскопія дає змогу оглянути всю пряму кишку та частину сигмовидної на відстані 25...30 см вище від анального отвору. При цьому можна зробити біопсію. Важливе значення має ректороманоскопія для діагностики пухлин верхньоампулярного і ректосигмоідного відділів, не доступних для пальцевого дослідження. Іригоскопія має менше значення, але якщо неможливо провести ендоскопічне дослідження, вона є обов'язковим методом дослідження. При встановленому діагнозі іригоскопія доцільна для додаткової топічної діагностики та для виявлення супутньої патології кишок. Важливим методом діагностики є ультразвукове дослідження. Радіонуклідне сканування печінки вказує на метастази в печінку розміром понад 3 см, тому сумарна ефективність цього методу для виявлення метастазів становить близько 30%. Лапароскопія, своєю чергою, виявляє метастази в печінку менших розмірів, але на поверхні, доступній для огляду. Ефективніший метод діагностики об'ємних утворів у печінці – комп'ютерна томографія, за допомогою якої можна точно визначити кількість, розміри та поширення метастазів. Рак прямої кишки в ранніх стадіях (саnсег іn situ, І стадія) протікає без будь-яких симптомів або з незначними окремими симптомами. Тому діагноз у цих випадках може бути встановлений здебільшого тільки при профілактичних оглядах. Таким оглядам підлягають особи, що належать до групи ризику, зокрема, люди у віці 50...60 років. Основним шляхом виявлення пухлини прямої кишки є пальцеве дослідження. Лікування. Для лікування раку прямої кишки застосовуються хірургічний, променевий та цитостатичний методи. Однак радикальним є тільки хірургічний метод лікування. Вибір виду операції залежить від локалізації пухлини в прямій кишці. 1) внутрішньочеревна (передня) резекція прямої кишки виконується при розміщенні пухлини на відстані 12 см від задньопрохідного отвору (над перехідною складкою очеревини); 2) черевно-промежинна екстирпація прямої кишки (операція Кеню-Майлса) з формуванням протиприродного відхідника з сигмовидної кишки (аnus ргаеtегnаturalis) при локалізації пухлини в нижніх 6..7 см прямої кишки;
черевно-анальна резекція прямої кишки зі зведенням дистальних відділів ободової кишки при пухлинах, розміщених на відстані 7... 12 см від задньопрохідного отвору. При недостатньому кровообігу кишки, що зводиться, та великих пухлинах ця операція не проводиться, а виконується екстирпація кишки; резекція прямої кишки з закриттям наглухо дистальної частини і виведенням проксимального відділу в штучний відхідник (операція Гартмана) при наявності протипоказів для накладання внутрішньочеревного анастомозу. При явищах кишкової непрохідності перевага надається операції Гартмана. За умови поширення процесу і неможливості виконати радикальну операцію непрохідність ліквідується шляхом формування штучного відхідника з сигмовидної кишки в лівій клубовій ділянці.
Променеве лікування перед операцією застосовують при сумнівнооперабельних пухлинних методом дрібного фракціонування дози сумарно 40-50 Гр. Якщо після цього процес залишається неоперабельним продовжують променеве лікування до 60 Гр або поєднують з внутрішньопорожнинним опроміненням. Останніми роками розробляються методи комбінованого лікування раку прямої кишки при пухлинах Т3 із застосовуванням доопераційної променевої терапії методом великого фракціонування дози за інтенсивною програмою по 5 Гр протягом чотирьох днів (сумарна доза 20 Гр) з подальшою радикальною операцією. Після радикального лікування п'ятирічне виживання становить 50...60%. Променеве та хіміо-променеве (з фторурацилом) лікування проводиться як паліативний метод при місцевому поширенні пухлини або при наявності протипоказів до операції. При показах, застосовується поєднано-променеве лікування. Хіміотерапія менш ефективна, ніж при раках ободової кишки, хоч її принципи відповідають таким, що викладеш вище. В якості ад'ювантної терапії, крім того, певні надії покладаються на застосування 5-фторурацилу в комбінації з променевою терапією. Відновне лікування. Близько 50% хворих на рак прямої кишки протягом усього життя після операції мають штучний відхідник. Це затруднює їх соматичну та психологічну реабілітацію. Тому розширення показів до органозберігаючих операцій (внутрішньочеревної резекції прямої кишки зі зведенням) є одним зі шляхів медичної реабілітації таких хворих. Швидкому відновленню працездатності хворих сприяє застосування глухого шва промежини після екстирпації прямої кишки. Впровадження при операціях зшиваючих апаратів зменшує число ускладнень і сприяє реабілітації цих хворих. На особливу увагу заслуговують хворі з протиприродним відхідником. Через відсутність прямої кишки, її сфінктерного апарату нема змоги утримувати гази, кал, порушується періодичність у каловиведенні. Частково ці проблеми згладжуються при користуванні калоприймачем, але більшість хворих користуються ним неохоче, лише у "відповідальних" випадках. Спроби створення штучного відхідника (магнітного, з використанням хрящів і т.п.) досі не увінчалися успіхом. Зусилля лікарів спрямовуються на нормалізацію функції кишок шляхом добору дієти, а ритмічності у випорожненні намагаються досягати виробленням умовного рефлексу на випорожнення.
Поиск по сайту: |